马上注册,结交更多好友,享用更多功能,让你轻松玩转社区。
您需要 登录 才可以下载或查看,没有账号?注册
×
概要
先天性膈疝(CDH)是一种病症,其特征在于膈肌缺陷导致腹部内容物突出到胸腔中,干扰肺的正常发育。缺陷的范围可以从后肌肉边缘的小孔径到完全没有隔膜。
CDH的病理生理学是肺发育不全和与新生儿持续性肺动脉高压(PPHN)和心功能不全相关的不成熟的组合。通过超声产前评估肺头比(LHR)和肝脏位置用于诊断和预测结果。建议在接近足月妊娠时分娩CDH婴儿。出生时的即时治疗包括肠减压,避免面罩通气和气管插管(如果需要)。管理的主要重点包括温和通气,血流动力学监测和肺动脉高压治疗,然后进行手术。虽然吸入的一氧化氮未被FDA批准用于治疗由CDH诱导的PPHN,但它是常用的。
体外膜肺氧合(ECMO)通常被认为是传统医疗管理失败后妊娠≥34周的婴儿或体重> 2 kg的CDH并且没有相关的主要致死异常。早产,相关异常,PPHN严重程度,修复类型和ECMO需求等多种因素可影响患有CDH的婴儿的生存。随着CDH管理的进步,总体存活率已经提高,据报道非ECMO婴儿为70-90%,接受ECMO的婴儿为50%。
关键词:肺发育不良,肺动脉高压,体外膜肺氧合
背景
先天性膈疝(CDH)的特征在于膈肌缺陷导致腹部内容物突出到胸腔中,影响肺的正常发育。该病症可能表现为孤立性病变或综合征的一部分。基于现有文献的CDH发病率约为0.8-5 / 10,000出生,并且在不同人群中有所不同[1-4]。在非洲裔美国人中,男性占优势略高,孤立性CDH风险较低[3,5]。尽管CDH的医学和外科治疗取得了进展,但死亡率和发病率仍然很高[6-8]。 CDH婴儿在医院的住院时间也较长,需要采用多学科方法进行管理,并在出院后进行随访。
评论
病因
CDH的病因在很大程度上仍不清楚,目前被认为是多因素的。大多数病例有孤立的膈肌缺损,表现为肺发育不全和新生儿持续性肺动脉高压(PPHN)。 CDH可与心脏,胃肠道,泌尿生殖系统异常或染色体非整倍性如三体性相关。已经提出多种遗传因素以及环境暴露和营养缺乏是CDH可能的病因[9-11]。对啮齿动物模型的研究表明维生素A途径受到干扰[12]。当施用于怀孕的啮齿动物时,除草剂Nitrofen在大多数后代中产生CDH [13,14]。在WT1和COUP-TFII突变小鼠模型中观察到类似的效果。对CDH新生儿的研究表明,脐带血样本中视黄醇和视黄醇结合蛋白水平较低[9,15]。
病理
位置(图1):海外侧疝也称为Bochdalek疝是最常见的类型(70-75%),大多数发生在左侧(85%),而较少发生在右侧(13%)或双边(2​​%)。前部缺损或Morgagni疝(23-28%)和中央疝(2-7%)是其他类型[16,17]。

图1
基于膈疝位置的CDH分类:最常见的疝气类型是后外侧疝(70-75%),也称为Bochdalek疝,多数发生在左侧(85%),右侧较少发生在右侧 一边(13%)或双边(2%)。 其他类型的疝气是前部缺损或Morgagni疝(23-28%),其次是罕见的中央疝(2-7%)。 (版权所有Satyan Lakshminrusimha)
大小(图2):膈肌在妊娠约4周时开始发育,并在12周内完全形成[18]。 缺陷的范围可以从后肌肉边缘的小开口到完全没有隔膜。

图2
缺损的大小 - 缺陷的大小可能在小(A)到膈肌发育不全(D)之间变化。缺陷B&C被认为是中等到大(Tsao等人,2008)。 (版权所有Satyan Lakshminrusimha)
CDH的胚胎学基础仍存在争议。最初认为缺陷发生在继发于隔膜不同部分失效导致真皮腹膜腔[19,20]之后。大鼠模型显示原始膈肌缺陷称为胸膜腹膜褶皱[16]。反过来,当肠从脐部的胚外体腔返回时,这允许肠进入胸腔。另一种推测是肺发育不全可能是膈疝病理生理学的主要原因[21]。如果肺芽的发育受到干扰,则肝脏间充质板(PHMP)的发育受损,这与肺的发展密切相关,导致膈膜缺陷[21]。来自CDH大鼠模型[22]的电子显微镜检查的证据进一步支持了这样的事实,即当PHMP的发展受损时,发生膈肌缺陷。
隔膜的弱点可能导致膈肌事件,并可能被误认为膈疝。膈肌事件在右侧更常见,与严重的肺发育不全无关。虽然可能完全没有膈肌,导致膈肌发育不全和严重的肺发育不全。无论基础如何,膈肌缺陷都会导致腹腔内脏进入胸腔,导致肺部发育异常。缺陷还会导致胎儿呼吸运动异常,从而导致拉伸引起的肺部成熟[16]。因此,CDH的主要潜在病理生理学似乎是导致PPHN的肺不成熟和发育不全的组合。左心室发育不良和右心室肥大导致心室功能障碍可能进一步加剧[23-26]。
肺发育不全/不成熟
肺发育不全发生在突出的同侧,对侧受到不同程度的影响(图3)。最初认为发育不全是由于腹部内容物阻止肺发育而继发于肺的物理压迫。最近,基于大鼠模型提出了一个双击假设,解释了CDH中的肺损伤[27](图4)。根据这一假设,最初的损伤发生在器官发生阶段,导致双侧发育不全,随后在晚期阶段压迫继发于腹部内脏突出的同侧肺。该理论解释了对侧肺发育不全的可变性。干扰导致细支气管和肺血管的分支减少,导致腺泡发育不全[28,29]。终末细支气管随着肺泡隔的增厚而减少。肺部相对不成熟[28],肺血管系统发育不全导致PPHN。

图3
CDH的解剖和放射学特征 - 膈肌缺损导致腹腔内脏进入胸腔。左侧疝是常见的(85%),这导致小肠和大肠以及实体腹内器官的突出。内脏突出到胸腔导致同侧肺部发育异常,对侧可变。肺部发育异常对对侧的影响取决于突出的程度和对纵隔移位的影响。肺发育不全导致肺血管异常导致持续性肺动脉高压导致右心室功能障碍。从胎儿循环过渡后,这种情况更为明显。左心室功能障碍可继发于左侧疝的直接压迫,继发于右侧疝的低心室容量。术前胸部和腹部X射线显示胸腔左侧的空气和充满液体的肠环,胸椎4级上方的气管导管向右侧推动,表示纵隔移位。 (版权所有Satyan Lakshminrusimha)
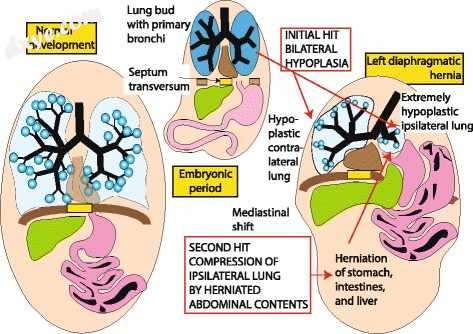
图4
CDH的两次打击假设(版权所有Satyan Lakshminrusimha)
CDH患者的肺动脉高压
在CDH中,随着每单位肺的血管数量减少,总肺血管床减少。此外,肺内血管重塑伴内侧增生和肌层外周延伸成小动脉[30-32]。肺血管系统的缺乏和血管的重塑有助于CDH中PPHN的“固定”或不可逆组分[33,34]。改变血管反应性可能是由于自主神经支配失衡(交感神经减少和副交感神经减少)[35],和/或肺动脉内皮依赖性舒张受损[36,37]或血管收缩剂和血管扩张介质之间的不平衡可能导致可逆性PPHN的组成部分[35,38]。出生后,肺动脉高压,右心室肥厚和/或衰竭,左心室发育不全伴肺静脉高压的组合导致严重的PPHN对常规治疗无反应[39]。
心室功能障碍
在一些由于CDH引起的严重PPHN患者中观察到心室功能障碍。在胎儿生命期间,动脉导管可作为弹出值并限制右心室应变。出生后,CDH中的重塑肺血管系统导致肺动脉高压并导致右心室(RV)功能障碍。出生后,当右心室过度紧张时,这种情况更为明显。已报道CDH婴儿的左心室(LV)异常[26,40]。与具有其他PPHN原因的新生儿相比,左侧CDH的婴儿通过超声心动图评估的左心室质量显著降低。左侧和右侧CDH记录到左心室输出减少[41]。左心室质量减少有助于LV功能低下,可能导致左心房压力增加和肺静脉高压增加(图5)[42]。

图5
CDH的心血管效应 - 继发于腹部内脏突出的继发性肺部导致伴随肺血管发育不全。这导致对发育不全的肺泡 - 毛细血管单元的血液供应减少。一旦婴儿从胎儿循环过渡,这种效应就更明显,导致肺动脉高压导致右心室功能障碍。继发于肺动脉高压,卵圆孔未闭和动脉导管未闭从右向左分流血液。左心室功能障碍伴左心房功能障碍导致肺静脉高压和肺动脉高压恶化。这在临床上呈现出广泛的不稳定的前和后导管饱和度,以达到严重的紫绀。 (版权所有Satyan Lakshminrusimha)
诊断
通过超声波进行的产前诊断检测到超过50%的CDH病例,平均孕龄为24周[43]。三维超声成像,胎儿超声心动图和胎儿磁共振成像(MRI)是用于评估CDH严重程度和结果的其他产前诊断方式。左侧CDH的特征在于存在可以用胃或肠充满胃的异质性质。相反,如果肝脏是唯一有突出的器官,那么隔离的右侧CDH极难通过超声诊断。间接征象如心轴移位,使用多普勒识别肝脏中的胆囊和脉管系统可能有助于诊断[44]。已经发现MRI可用于检测胎儿异常,并且可以作为评估肝脏位置和估计肺容量的有价值的辅助手段[45,46]。相关的心脏和神经管缺陷可能会影响CDH患儿的预后[47]。
需要遗传工作的相关综合征和异常
最常见的相关染色体异常是三体性18,13和21 [48]。染色体非整倍体如单体X,四联体12 p,四倍体21也与CDH有关[43,48]。 CDH是弗林斯综合征中最常见的发现[49]。 CDH也可以是Cantrell,Apert,Brachmann-Cornelia De Lange,Beckwith-Wiedemann,CHARGE,Coffin-Siris,Goldenhar序列,Simpson-Golabi-Behmel,Stickler,Pierre Robin序列和VACTERL [48,50]的Pentalogy的一部分。
一旦确诊,应将患者转诊至三级医疗中心进行进一步的产前检查和管理。一个涉及产科,新生儿科,小儿外科,遗传学的多学科产前咨询是必不可少的,该中心具有管理婴幼儿CDH和体外膜肺氧合(ECMO)的专业知识。此外,如果进行MRI检查,放射学也涉及多学科产前咨询。
结果的胎儿预测因子
CDH结果的主要决定因素是:i)相关异常的存在,尤其是心脏病和ii)肺发育不全的程度和(iii)肝脏的位置[43]。
孤立性CDH的预后通常优于CDH并发多发异常。基于人群的研究表明,与CDH异常相比,孤立性CDH的存活率更高[4,51]。 Metkus等。据报道,超声检查25周后检测到的CDH存活率更高[52]。这尚未得到验证,并且在真正意义上,25周之前发生的疝气与25周后的疝气相比往往会出现严重的肺发育不全[53]。
肝脏疝(肝脏上升)与预后较差有关。早期的研究报道,没有肝脏疝(肝脏下降)的存活率为100%,而肝脏疝气的这一比例为56%[52]。根据荟萃分析报道,肝脏疝气的存活率从74%降至45%[54]。在另一项研究中,肝脏疝可高度预测ECMO(80% - 肝脏升高与25% - 肝脏降低)和生存率(45% - 肝脏升高与93%肝脏降低[55]。
Metkus等。 [52]使用对侧肺部大小与头围相比的比率得出肺 - 头比(LHR,图6)来评估肺发育不全的严重程度并预测CDH胎儿的出生后结局[52,55,56]。由于这些测量结果因胎龄而不同,并且未发现各中心之间存在一致[57,58],因此观察到预期的肺 - 头比(O / E LHR)与胎龄无关[59]。 LHR比率通常与肝脏疝气一起用于预测结果(见下表1)

图6
肺 - 头比(LHR)测量 - 使用产科超声技术测量称为LHR的肺头比,以评估CDH的严重程度。 如图所示测量头围。 对侧肺面积计算为对侧肺的最长和垂直直径的乘积。 该面积与头围的比率给出了LHR。 LHR <0.6与预后不良有关,而> 1.35的比率与生存率相关。 或者,使用观察到的预期LHR测量以克服继发于胎龄的偏倚。 (版权所有Satyan Lakshminrusimha)
表格1
产前超声预测CDH的生存率

管理
产前管理 - 医疗
在一些中心给母亲施用产前皮质类固醇以改善患有CDH的新生儿的肺成熟。虽然一些动物的结果很有希望[60],但人类婴儿没有明显的优势[61]。在基于早产妊娠的CDH早产儿分娩前给予产前皮质类固醇可能是明智的。
使用硝基芬诱导CDH的妊娠大鼠在高剂量西地那非的产前治疗后肺结构显著改善,肺血管密度增加,右心室肥厚减少[36]。据作者所知,没有人体试验评估产前磷酸二酯酶抑制剂在CDH中的作用。
产前管理 - 外科手术
气管阻塞:在手术诱导的肺部发育不良的CDH羔羊模型中,胎儿气管的闭塞导致肺部生长加速。哈里森等人。加利福尼亚大学旧金山分校(UCSF)报道了第一例开放式子宫切开术引导的胎儿内镜下气管阻塞的随机对照试验。与传统的产后护理相比,未观察到存活率的改善。 Junior等。报道了各种胎儿气管阻塞研究的荟萃分析。在严重CDH患者中,Fetoscopic气管闭塞手术增加了30天和6个月的新生儿存活率。然而,它与胎膜早破率较高和分娩时胎龄减少有关[62]。一项称为经皮胎儿腔内气管阻塞(FETO)的新型微创手术正在进行随机临床试验并正在进行招募。
分娩时间
携带CDH的婴儿的最佳分娩时机存在争议。 史蒂文斯等人。 最初报道,在选择性剖宫产分娩的婴儿中,与足月分娩(39-41周)相比,早产(妊娠37-38周)与较少使用ECMO(22%对35.5%)相关[63]。。 然而,最近的分析表明随着妊娠的进展,死亡率降低[64]。 在该评价的928名患有CDH的婴儿中,新生儿和婴儿死亡率在妊娠37周时分别从25%和36%降至妊娠40周时的17%和20%。 作者建议在妊娠39周完成后分娩,以避免早产和早期分娩相关的并发症[65]。
产后管理 - 医疗(图7)

图7
CDH的管理 - 出生时患有CDH或疑似CDH的婴儿应该有一个带有抽吸的口胃/鼻胃管以达到肠减压。应避免袋面罩通风。这些婴儿中的大多数(特别是产前诊断为CDH)需要在分娩室进行插管。导管前脉搏血氧仪尽快放在右上肢。氧饱和度目标基于NRP指南。使用T形复苏器进行通气是优选的,以避免高气道压力。呼吸机参数如图所示。预先选择血液气体和有创血压监测。吸入的一氧化氮通常用于PPHN的管理。对于血压管理,基于图中的参数使用流体推注剂和血管加压剂。 (版权所有Satyan Lakshminrusimha)
产房(DR)
应在能够管理患有CDH和相关并发症的婴儿的中心进行分娩。 DR中的复苏基于新生儿复苏计划(NRP)指南[66]。所有患有CDH或疑似CDH的婴儿都需要带有吸气的口胃/鼻胃管来减压肠。应避免袋面罩通风。这些婴儿中的大多数(特别是产前诊断为CDH)需要在分娩室进行插管。导管前脉搏血氧仪尽快放在右上肢。使用T形复苏器进行通气是优选的,以避免高气道压力。峰值吸气压力(PIP)应优选低于25 cm H2O,以避免损伤发育不全/未成熟的肺。可以滴定氧气以维持NRP推荐的导管前饱和度。在一些机构中,如果PaCO2的pH和动脉二氧化碳在正常范围内,则前1-2小时可接受> 70%的导管前饱和度。
稳定
获得用于施用流体和药物的中央或外周静脉通路。需要用于监测血压和抽取血气的动脉管线。虽然放置脐动脉线是传统的,但最好在右桡动脉或尺动脉中获得导管前动脉线。脐动脉线值反映了导管后动脉氧张力(PaO2)并导致吸入氧气(FIO2)的比例增加。全身血压维持在胎龄的正常值[67]。导管前饱和度维持在85-95%之间。获得胸部X射线以评估肺的初始状况和突出的内容。
机械通气
对于患有CDH和肺部发育不全的婴儿的最佳通气模式尚不清楚。许多中心通过呼吸支持启动常规机械通气(CMV),并通过调整PIP和呼吸频率来优化通气。最近结束的VICI(婴幼儿先天性膈疝通气)试验比较了CMV和高频振荡通气(HFOV)作为CDH的初始通气模式。死亡率或支气管肺发育不良(BPD)的综合结果无统计学差异[68]。在这项研究中,91名(53.2%)患者最初接受CMV,80名(46.8%)HFOV。随机分配至CMV的41名患者(45.1%)死于/患有BPD,而HFOV组为43名患者(53.8%)。在调整中心,LHR,缺损侧和肝脏位置后,证实CMV与HFOV的死亡率/ BPD的比值比为0.62 [95%置信区间(95%CI)0.25-1.55](P = 0.31) 。最初通过CMV通气的患者通气次数较少(P = 0.03),较少需要ECMO支持(P = 0.007),吸入一氧化氮(iNO,P = 0.045),西地那非(P = 0.004),持续时间较短血管活性药物(P = 0.02),与最初通过HFOV通气的婴儿相比,治疗失败的次数较少(P = 0.01)。值得注意的是,本研究中CMV初始设置指南包括低呼气末正压(PEEP)(3至5 cm H2O)和PIP(20至25 cm H2O)。这些研究结果表明,对于CDH患者,CMV的初始尝试是合理的。
对68例CDH患儿尸体解剖的综述显示,机械通气继发了显著的肺损伤(肺泡损伤,透明膜形成,2/3尸体解剖中的气胸),其中53名婴儿在出生后15小时的中位时间内转为HFOV [ 69]。鉴于预防体积损伤和气压伤,对于患有CDH的婴儿,优选更温和的通气方法。 CMV模式[70,71],PIP通常低于25 cm H2O,PEEP≤5cm H2O,导管前饱和度> 85%,导管后饱和度> 70%,PaCO2为45-60 mmHg,用于启动通气。如果在CMV上无法实现呼吸机目标,许多中心将切换到HFOV或喷射通气作为救援治疗。 HFOV上的设置没有明确定义。通常调整平均气道压力(MAP)以维持对侧肺充分膨胀至13-17 cm H2O范围内的8个肋骨[71-73]。
表面活性剂的作用
虽然动物研究强烈表明存在表面活性物质缺乏的未成熟肺,但回顾性分析未能支持表面活性物质替代疗法对足月CDH患者的任何有益作用[74]。它在早产儿中的应用也与较低的存活率相关[75]。然而,这项具有回顾性的试验可能会有偏见,因为病情加重的患者可能已接受过表面活性剂尽管表面活性剂的使用没有增加的趋势,但它仍然被用于跨中心的早产儿CDH [76]。需要进行前瞻性试验来评估表面活性剂对CDH婴儿的益处。在早产肺中不能排除表面活性剂的有益作用,并且不清楚表面活性剂给药与患有CDH的婴儿的死亡率之间是否存在直接的因果关系。
血液动力学监测和管理
有创血压(BP)监测优于非侵入性监测。应持续监测导管前和导管后的饱和度和心率。最佳的终末器官灌注是CDH婴儿血流动力学监测的目标。充分灌注的迹象包括胎龄的正常心率范围,正常的毛细血管再充盈,尿量> 1.0 ml / kg / h,动脉pH> 7.2和乳酸水平<3-5 mmol / L [71]。如果有迹象表明灌注不良,应考虑进行容量复苏和血管加压治疗。应根据超声心动图和体积要求评估的心脏功能简化治疗。在血容量不足的情况下,可以给予含有0.9%生理盐水或乳酸林格氏液等渗溶液的推注,静脉注射10ml / kg。通过血管加压/正性肌力疗法,通常进行容量复苏。
血管加压药/正性肌力药治疗(表2)
表2
CDH中常用的血管活性药物:CDH管理中的正性剂量,正性肌力药物和血管扩张药物的给药途径

多巴胺是新生儿重症监护病房中最常用的心血管药物,可作为输液[77],旨在维持适合胎龄的全身性血压。 多巴酚丁胺在心肌收缩力差的婴儿中是优选的。 去甲肾上腺素和肾上腺素可用作继发于其强效血管收缩活性的一些机构中的一线药物。 肾上腺素输注可能会错误地增加乳酸水平,并可能干扰管理[77]。 低剂量氢化可的松在产后即刻的血管加压耐药性低血压中有益[78]。 据报道,血管加压素在CDH患者的肺/全身压力比降低的回顾性图表综述中有效稳定全身血流动力学[79]。

图8
CDH肺动脉高压的治疗:肺血管扩张剂和一氧化氮 - 前列环素 - 内皮素通路。 AC - 乙酰胆碱,Ca-钙,cAMP - 环磷酸腺苷,cGMP - 环鸟苷一磷酸,COX - 环氧合酶,eNOS - 内皮型一氧化氮合酶,ET - 内皮素,EP - 前列腺素E受体,IP - 前列环素I受体,NO - 硝酸氧化物,PGI - 前列腺素I,sGC - 可溶性鸟苷酸环化酶,PDE - 磷酸二酯酶抑制剂(版权所有Satyan Lakshminrusimha)
CDH婴儿的PPHN继发于发育不全的肺和修剪的重塑脉管[39,80]。肺动脉高压伴随左心室发育不全和右心室肥大和/或伴有肺静脉高压的衰竭导致严重的PPHN对常规治疗无反应。由于右向左分流,可以观察到导管前和导管后的饱和度差异。没有差异并不能排除肺动脉高压。在一些CDH患者的产后即刻阶段,有一段短暂的更好的氧合作用被称为“蜜月”期[39]。然而,随着PPHN的恶化,通常观察到氧合作用的逐渐恶化。超声心动图是评估CDH患儿心功能和肺压的最佳非侵入性检查,通常在最初的24小时内进行,并根据需要进行随访[81]。
如果导管前饱和度降低至85%以下,则在开始任何治疗之前优先考虑通气调节和血液动力学管理。增加全身血压的措施可以最大限度地减少从右到左的分流。然而,如果导管前饱和度保持在80%以上,则无需将血压升高至超常值。儿茶酚胺,尤其是多巴胺,除了增加全身血管阻力外,还会增加肺血管阻力[30,82]。如果导管前饱和度在80%至95%之间,CDH联盟建议将动脉血压维持在正常的胎龄水平[83]。
吸入一氧化氮(iNO)是治疗妊娠> 34周的婴儿肺动脉高压的首选药物。它是一种选择性肺血管扩张剂,可放松肺血管平滑肌细胞。启动iNO的标准基于通过氧合指数(OI)评估的PPHN的严重性。 (注意:氧合指数(OI),=平均气道压力x FiO2×100÷PaO2)。氧饱和指数(OSI)是一种估计氧合状态的非侵入性手段,可用于没有动脉血气但需要进一步验证[84,85]。其使用以下公式计算:氧饱和指数(OSI)=平均气道压力x FiO2×100÷导管前SpO2)。过去的研究报道,开始iNO的切除平均OI为25±9 [86]。目前,在PPHN不是由CDH引起的新生儿中,可以接受ON≥20的iNO和临床检查从右到左分流的证据(术后饱和度差异≥10%)[71] [87] [80]和/或超肺心动图证据显示肺外右转分流[88]。典型的初始剂量为百万分之20(ppm)[89],尽管文献中已提到可变剂量。对iNO的完全反应被认为是iNO治疗后动脉氧张力(PaO2)与吸入氧气分数(FiO2)之比增加≥20mmHg[80]。
与CDH以外的其他疾病的PPHN相比,iNO在CDH婴儿的前瞻性随机试验中没有减少对ECMO或死亡的需求[90]。本研究中的通气方式,呼吸机的选择和入选时的OI与现行做法不同[33]。尽管进行了这项负面研究,iNO继续在美国三级中心用于治疗CDH婴儿,而不改变ECMO利用率或死亡率[91]。如果在优化通气和血液动力学状态后对iNO没有反应,则iNO逐渐断奶。一些患者通过停用iNO而失代偿并出现低氧血症。在这些情况下,iNO断奶至低剂量几小时,然后停止。
目前尚不清楚在没有反应时继续与断奶iNO的理由。持续高氧的iNO可能是有害的。一氧化氮是一种自由基,可以与超氧阴离子结合形成过氧亚硝酸盐,过氧亚硝酸盐是一种有毒的血管收缩剂。因此,在没有反应的情况下继续进行iNO治疗仍然存在争议。
患有矫正CDH的婴儿有患晚期肺动脉高压的风险。吸入一氧化氮可能在治疗这些患者的肺动脉高压恶化中起重要作用[88] [92,93]。
前列腺素(PGE1)静脉注射(IV)PGE1已被用于患有CDH的婴儿,特别是在右心衰竭的情况下[94]。 PGE1重新打开导管的试验可以减轻右心室的负荷。一些研究小组建议,当通过动脉导管从右向左分流的持续时间长于左向右分流时,开始PGE1输注[95]。对于与CDH相关的导管依赖性临界先天性心脏病患者,IV PGE1是维持导管通畅所必需的。吸入性PGE1也被用作治疗CDH婴儿PPHN的替代药物[96]。这些是非FDA批准的疗法,缺乏证据。
前列环素(PGI 2)在成人中常用,可用于治疗CDH修复后婴儿的晚期肺动脉高压。目前,没有证据支持这种疗法,但有些中心将其用作二线肺血管扩张剂。前列环素可用作吸入剂或静脉内注射剂。前列环素的三种形式用于治疗肺动脉高压(表2)。依前列醇(Flolan),曲前列环素(Remodulin)和吸入伊洛前列素(Ventavis - 吸入前列环素类似物)被批准用于患有肺动脉高压的成人。
西地那非是磷酸二酯酶(PDE)5抑制剂,其抑制环磷酸鸟苷(cGMP)降解,导致血管舒张。口服西地那非可改善氧合作用并降低PPHN在无法获得iNO和ECMO的中心的死亡率[97,98]。静脉注射西地那非可有效改善PPHN患者的氧合作用,无论是否接触过iNO [99]。没有试验支持其在患有CDH的婴儿中的应用。计划在CDH婴儿中进行慢性西地那非试验,但目前已终止并且未招募患者(NCT00133679)。根据FDA,高死亡率与其在患有肺动脉高压的儿科患者(1-17岁)中的使用相关[100]。在开始长期使用CDH之前,应告知父母西地那非的益处和副作用。
米力农是一种PDE 3抑制剂,可增加平滑肌和心肌中环磷酸腺苷(cAMP)的浓度。它具有松弛性和影响肌肉收缩力属性。在PPHN的胎羊模型中,米力农使肺动脉松弛[101]并降低肺动脉压。先天性心脏病手术后儿童米力农的益处已得到很好的证实[102]。多个病例系列显示IV米力农有效治疗婴儿耐iNO PPHN [103,104-106]。米力农疗法已被用于治疗患有CDH的婴儿的iNO抗性PPHN。低血压是一个临床问题,应密切监测婴儿。尽管缺乏证据,米力农在治疗CDH婴儿方面的使用已经增加[76]。通常使用负荷剂量(50μg/ kg,30-60分钟),然后是维持剂量(0.33μg/ kg每分钟,并且基于反应逐步升高至0.66然后至每分钟1μg/ kg)。米力农的负荷剂量会增加低血压的风险,但可能会更快达到稳态血浆水平[107]。因此,在CDH患者存在全身性低血压的情况下,不推荐负荷剂量[108]。一些临床医生在加载米力农剂量之前进行体积推注以避免全身性低血压。
NICHD新生儿研究网络已经提出了一项关于在患有CDH的婴儿中使用米力农的多中心试验,并将很快开始注册(NCT02951130)。
波生坦是内皮素受体的阻滞剂,偶尔用作治疗CDH慢性肺动脉高压的口服药物。在新生儿中使用的经验有限[109]。在使用过程中应密切关注肝功能检查。
体外膜性氧合(ECMO)被认为是妊娠≥34周的婴儿或CDH体重> 2 kg的婴儿的最后一次救生选择,并且在常规医疗管理失败后没有相关的主要致死异常。虽然接受ECMO治疗的CDH婴儿数量没有减少,但缺乏有力的ECMO证据。 ECMO的选择标准因中心而异,仍存在争议。欧洲财团专家已经公布了ECMO的标准[71]。有相当大的制度差异,但以下方法似乎是合理的 - (a)无法维持导管前饱和度> 85%或导管后饱和度> 70%以及(b)PaCO2和呼吸性酸中毒增加,pH <7.15,尽管呼吸机管理最佳,(c) )PIP​​> 28 cm H2O或MAP> 17 cm H2O达到饱和度> 85%,(d)氧气输送不足伴代谢性酸中毒,(e)全身性低血压耐流体和加压治疗导致尿量<0.5 ml / kg / h为12-24小时,(f)持续升高的OI≥40。
在存在心血管损害的情况下,静脉动脉(VA)ECMO是优选的。在CDH患者中,静脉(VV)ECMO的使用有所增加,死亡率相当[110,111]。功能性VA ECMO具有减少心脏右侧负荷的优点。然而,VV ECMO允许含氧血液流过肺循环,导致肺血管舒张增强,同时保留颈动脉。此外,使用含氧血液维持脉动血流可以改善VV ECMO的冠状动脉灌注和心脏功能。某些患者可能需要VV ECMO失败并切换到VA ECMO。
ECMO的治疗持续时间是一个争论的主题。先天性膈疝研究组1995年至2004年的回顾性数据显示,与14天相比,治疗9天的婴儿存活率增加[112]。一项为期19年的单一机构回顾性研究得出结论,在严重CDH患者中,足以从ECMO断奶的肺功能改善可能需要4周或更长时间,可能需要第二次ECMO治疗[113]。该研究报告基于ECMO持续时间的存活率为56%,持续2周,46%持续3周,43%持续4周,之后存活率降至15%。在第二轮ECMO治疗的婴儿中有44%(7/16)存活。 ELSO登记数据[112]显示ECMO持续时间> 2周的死亡率增加。 ECMO的持续时间长是死亡率的预测因子[112,114]。
产后管理 - 手术
在考虑修复CDH时,外科医生面临三个问题:a)有什么好处; b)何时是最佳时间; c)最好的方法是什么?第一个问题,虽然是哲学的,但是至关重要。作者对修复益处的理解是不完整的,但大多数文献都支持这样的观点,即从胸腔减少突出的内脏内容物和膈肌缺损的闭合在长期内是重要的,但对患者几乎不会立即有益[115] ]。将突出的内容物减少回到腹部以允许压缩的肺的扩张不会导致PPHN和低氧血症的立即改善。然而,肺动脉高压是CDH中的“限速”疾病过程,并且疝气减少/修复很少能够显著改善结果。这一点尤其重要,因为手术的手术压力通常严重到足以在病情加重的患者中引起肺高压危象,并且如果在ECMO期间在患者中进行,则可导致严重的出血性并发症。
CDH修复的最佳时机可能难以确定,特别是在需要ECMO的患者中。对于那些不需要ECMO的患者,通常在出生后48-72小时内进行修复,假设这些患者的肺血管系统没有受到影响,从而造成术后或术后失代偿的显著风险。一旦患者需要ECMO,决策过程就变得更加困难。通常有三种方法:早期修复,在ECMO启动后立即(通常<72小时);延迟修复,通常是在无法断开ECMO的情况下作为最后希望的操作;和拔管后的修复[116]。关于修复时间对结果的影响的数据受到有限数量,回顾性设计,患者群异质性的阻碍,因此不能很好地以可推广和可靠的方式通知决策。从广义上看,最佳结果似乎是在拔管后修复的患者(从技术上讲,这些可能在预期的拔管前一天进行修复,但在ECMO患者中进行了改善)。在此之后,插管后不久修复的患者比ECMO治疗数周后修复的患者要好。在ECMO上改善医学治疗和预防出血性疾病,改善ECMO回路,有助于减轻ECMO修复的一些致命性出血并发症。
手术方法
CDH的修复可以通过胸部或腹部方法完成,并且可以以开放或微创方式进行。长期结果可能最重要的是取决于膈肌缺损的特征。具有易于近似的小肌肉缺陷的患者应该具有可忽略的复发率和并发症。胸腔镜修复的趋势越来越明显,这被认为可以最大限度地减少术后疼痛和瘢痕形成并加速恢复。几个系列通过胸腔镜方法证实了更高的复发率,尽管这些可能因较高的不利解剖结构和固有的学习曲线而有所偏差[117]。光谱另一端的患者,伴有膈肌发育不全,均匀地需要放置贴片以闭合膈肌缺损(图9a和b)。这些通常由合成材料制成(Goretex®是最受欢迎的),但最近人们越来越关注将合成材料与其他生物层结合起来以努力支撑修复并促进天然组织向内生长以实现长期稳定[118]。最后,几个小组赞扬了自体,肌瓣关闭缺损的好处[119]。

图9
a 左侧膈疝显示左肺发育不全,膈肌下缘和内脏减少。 b假肢贴片 - 用于闭合缺损的Gore-Tex贴片
后续行动和结果
患有CDH的婴儿面临相当长期的呼吸问题,营养问题,神经发育迟缓,疝复发和骨科畸形[120]。美国儿科学会(AAP)提出了关于CDH出院的婴儿随访的指南[120]。这些婴儿需要采用多学科方法进行长期随访。
呼吸系统疾病包括慢性肺病,反跳性肺动脉高压,阻塞性肺病和感染。 ECMO和补片修复治疗与更明显的肺部发病率相关[121],吸气肌力下降。青少年幸存者经常面临轻度至中度阻塞性疾病,需要支气管扩张剂治疗以及吸气肌力较弱[122]。营养问题包括胃食管反流[123,124]厌恶口服饲料,胃造瘘管喂养和茁壮成长。神经和发育问题的范围从身体残疾到神经认知和功能延迟。听力丧失在这些婴儿中很常见[125,126]。在CDH修复后的患者中可见到胸骨畸形,如胸窦和脊柱侧凸[122,127]。
结论
尽管CDH的病因不明确且PPHN的治疗,但在过去的几十年中,有报道表明CDH患儿的生存率呈上升趋势[76]。随着CDH管理的医学和外科进展,报告的总生存率为70-90%[7,76,128]。使用ECMO,生存率约为50%[112-114],不同的中心报告不同的标准和结果。早产,ECMO,相关异常,尤其是心脏,运输需求,PPHN严重程度,修复类型等多种因素可影响CDH患儿的预后和生存[51,114,128,129]。
Abbreviations
CDH Congenital Diaphragmatic hernia
CMV Conventional mechanical ventilation
ECMO Extracorporeal Membrane Oxygenation
ELSO Extracorporeal Life Support Organization
HFOV High-frequency oscillatory ventilation
iNO Inhaled nitric oxide
LHR Lung to head ratio
PPHN Persistent pulmonary hypertension of newborn
参考:
Congenital Diaphragmatic hernia – a review
1. Colvin J, Bower C, Dickinson JE, Sokol J. Outcomes of congenital diaphragmatic hernia: a population-based study in Western Australia. Pediatrics. 2005;116(3):e356–363. doi: 10.1542/peds.2004-2845. [PubMed] [CrossRef] [Google Scholar]
2. Gallot D, Boda C, Ughetto S, Perthus I, Robert-Gnansia E, Francannet C, Laurichesse-Delmas H, Jani J, Coste K, Deprest J, et al. Prenatal detection and outcome of congenital diaphragmatic hernia: a French registry-based study. Ultrasound Obstet Gynecol. 2007;29(3):276–283. doi: 10.1002/uog.3863. [PubMed] [CrossRef] [Google Scholar]
3. Yang W, Carmichael SL, Harris JA, Shaw GM. Epidemiologic characteristics of congenital diaphragmatic hernia among 2.5 million California births, 1989–1997. Birth Defects Res A Clin Mol Teratol. 2006;76(3):170–174. doi: 10.1002/bdra.20230. [PubMed] [CrossRef] [Google Scholar]
4. McGivern MR, Best KE, Rankin J, Wellesley D, Greenlees R, Addor MC, Arriola L, de Walle H, Barisic I, Beres J, et al. Epidemiology of congenital diaphragmatic hernia in Europe: a register-based study. Arch Dis Child Fetal Neonatal Ed. 2015;100(2):F137–144. doi: 10.1136/archdischild-2014-306174. [PubMed] [CrossRef] [Google Scholar]
5. Tennant PW, Samarasekera SD, Pless-Mulloli T, Rankin J. Sex differences in the prevalence of congenital anomalies: a population-based study. Birth Defects Res A Clin Mol Teratol. 2011;91(10):894–901. doi: 10.1002/bdra.22846. [PubMed] [CrossRef] [Google Scholar]
6. Brownlee EM, Howatson AG, Davis CF, Sabharwal AJ. The hidden mortality of congenital diaphragmatic hernia: a 20-year review. J Pediatr Surg. 2009;44(2):317–320. doi: 10.1016/j.jpedsurg.2008.10.076. [PubMed] [CrossRef] [Google Scholar]
7. Mah VK, Zamakhshary M, Mah DY, Cameron B, Bass J, Bohn D, Scott L, Himidan S, Walker M, Kim PC. Absolute vs relative improvements in congenital diaphragmatic hernia survival: what happened to “hidden mortality” J Pediatr Surg. 2009;44(5):877–882. doi: 10.1016/j.jpedsurg.2009.01.046. [PubMed] [CrossRef] [Google Scholar]
8. Stege G, Fenton A, Jaffray B. Nihilism in the 1990s: the true mortality of congenital diaphragmatic hernia. Pediatrics. 2003;112(3 Pt 1):532–535. doi: 10.1542/peds.112.3.532. [PubMed] [CrossRef] [Google Scholar]
9. Beurskens LW, Tibboel D, Lindemans J, Duvekot JJ, Cohen-Overbeek TE, Veenma DC, de Klein A, Greer JJ, Steegers-Theunissen RP. Retinol status of newborn infants is associated with congenital diaphragmatic hernia. Pediatrics. 2010;126(4):712–720. doi: 10.1542/peds.2010-0521. [PubMed] [CrossRef] [Google Scholar]
10. Beurskens LW, Tibboel D, Steegers-Theunissen RP. Role of nutrition, lifestyle factors, and genes in the pathogenesis of congenital diaphragmatic hernia: human and animal studies. Nutr Rev. 2009;67(12):719–730. doi: 10.1111/j.1753-4887.2009.00247.x. [PubMed] [CrossRef] [Google Scholar]
11. Wat MJ, Veenma D, Hogue J, Holder AM, Yu Z, Wat JJ, Hanchard N, Shchelochkov OA, Fernandes CJ, Johnson A, et al. Genomic alterations that contribute to the development of isolated and non-isolated congenital diaphragmatic hernia. J Med Genet. 2011;48(5):299–307. doi: 10.1136/jmg.2011.089680. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
12. Anderson D. Incidence of congenital diaphragmatic hernia in the young of rats bred on a diet deficient in Vitamin A. Am J Dis Child. 1941;62:888–889. [Google Scholar]
13. Tenbrinck R, Tibboel D, Gaillard JL, Kluth D, Bos AP, Lachmann B, Molenaar JC. Experimentally induced congenital diaphragmatic hernia in rats. J Pediatr Surg. 1990;25(4):426–429. doi: 10.1016/0022-3468(90)90386-N. [PubMed] [CrossRef] [Google Scholar]
14. Tenbrinck R, Gaillard JL, Tibboel D, Kluth D, Lachmann B, Molenaar JC. Pulmonary vascular abnormalities in experimentally induced congenital diaphragmatic hernia in rats. J Pediatr Surg. 1992;27(7):862–865. doi: 10.1016/0022-3468(92)90385-K. [PubMed] [CrossRef] [Google Scholar]
15. Major D, Cadenas M, Fournier L, Leclerc S, Lefebvre M, Cloutier R. Retinol status of newborn infants with congenital diaphragmatic hernia. Pediatr Surg Int. 1998;13(8):547–549. doi: 10.1007/s003830050399. [PubMed] [CrossRef] [Google Scholar]
16. Greer JJ. Current concepts on the pathogenesis and etiology of congenital diaphragmatic hernia. Respir Physiol Neurobiol. 2013;189(2):232–240. doi: 10.1016/j.resp.2013.04.015. [PubMed] [CrossRef] [Google Scholar]
17. Veenma DC, de Klein A, Tibboel D. Developmental and genetic aspects of congenital diaphragmatic hernia. Pediatr Pulmonol. 2012;47(6):534–545. doi: 10.1002/ppul.22553. [PubMed] [CrossRef] [Google Scholar]
18. Moore KL, Persaud TV, Torchia MG. The developing human: clinically oriented embryology. 2011. [Google Scholar]
19. Wells LJ. Development of the human diaphragm and pleural sacs. Contrib Embryol Carnegie Ins. 1954;35:107–134. [Google Scholar]
20. Harrison MR. The unborn patient fetal diagnosis and treatment. 2. Philadelphia: W.B. Saunders; 1990. The fetus with a diaphragmatic hernia: pathophysiology, natural history, and surgical management; pp. 259–319. [Google Scholar]
21. Iritani I. Experimental study on embryogenesis of congenital diaphragmatic hernia. Anat Embryol (Berl) 1984;169(2):133–139. doi: 10.1007/BF00303142. [PubMed] [CrossRef] [Google Scholar]
22. Mayer S, Metzger R, Kluth D. The embryology of the diaphragm. Semin Pediatr Surg. 2011;20(3):161–169. doi: 10.1053/j.sempedsurg.2011.03.006. [PubMed] [CrossRef] [Google Scholar]
23. Aggarwal S, Stockman PT, Klein MD, Natarajan G. The right ventricular systolic to diastolic duration ratio: a simple prognostic marker in congenital diaphragmatic hernia? Acta Paediatr. 2011;100(10):1315–1318. doi: 10.1111/j.1651-2227.2011.02302.x. [PubMed] [CrossRef] [Google Scholar]
24. Irish MS, Karamanoukian HL, O’Toole SJ, Glick PL. You gotta have heart. J Pediatr. 1996;129(1):175–176. doi: 10.1016/S0022-3476(96)70218-4. [PubMed] [CrossRef] [Google Scholar]
25. Menon SC, Tani LY, Weng HY, Lally PA, Lally KP, Yoder BA, Congenital Diaphragmatic Hernia Study G Clinical characteristics and outcomes of patients with cardiac defects and congenital diaphragmatic hernia. J Pediatr. 2012;162:114–9. doi: 10.1016/j.jpeds.2012.06.048. [PubMed] [CrossRef] [Google Scholar]
26. Schwartz SM, Vermilion RP, Hirschl RB. Evaluation of left ventricular mass in children with left-sided congenital diaphragmatic hernia. J Pediatr. 1994;125(3):447–451. doi: 10.1016/S0022-3476(05)83293-7. [PubMed] [CrossRef] [Google Scholar]
27. Keijzer R, Liu J, Deimling J, Tibboel D, Post M. Dual-hit hypothesis explains pulmonary hypoplasia in the nitrofen model of congenital diaphragmatic hernia. Am J Pathol. 2000;156(4):1299–1306. doi: 10.1016/S0002-9440(10)65000-6. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
28. George DK, Cooney TP, Chiu BK, Thurlbeck WM. Hypoplasia and immaturity of the terminal lung unit (acinus) in congenital diaphragmatic hernia. Am Rev Respir Dis. 1987;136(4):947–950. doi: 10.1164/ajrccm/136.4.947. [PubMed] [CrossRef] [Google Scholar]
29. DiFiore JW, Fauza DO, Slavin R, Wilson JM. Experimental fetal tracheal ligation and congenital diaphragmatic hernia: a pulmonary vascular morphometric analysis. J Pediatr Surg. 1995;30(7):917–923. doi: 10.1016/0022-3468(95)90313-5. [PubMed] [CrossRef] [Google Scholar]
30. Lakshminrusimha S. The pulmonary circulation in neonatal respiratory failure. Clin Perinatol. 2012;39(3):655–683. doi: 10.1016/j.clp.2012.06.006. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
31. Kitagawa M, Hislop A, Boyden EA, Reid L. Lung hypoplasia in congenital diaphragmatic hernia. A quantitative study of airway, artery, and alveolar development. Br J Surg. 1971;58(5):342–346. doi: 10.1002/bjs.1800580507. [PubMed] [CrossRef] [Google Scholar]
32. Shehata SM, Mooi WJ, Okazaki T, El-Banna I, Sharma HS, Tibboel D. Enhanced expression of vascular endothelial growth factor in lungs of newborn infants with congenital diaphragmatic hernia and pulmonary hypertension. Thorax. 1999;54(5):427–431. doi: 10.1136/thx.54.5.427. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
33. Pierro M, Thebaud B. Understanding and treating pulmonary hypertension in congenital diaphragmatic hernia. Semin Fetal Neonatal Med. 2014;19(6):357–363. doi: 10.1016/j.siny.2014.09.008. [PubMed] [CrossRef] [Google Scholar]
34. Sluiter I, van der Horst I, van der Voorn P, Boerema-de Munck A, Buscop-van Kempen M, de Krijger R, Tibboel D, Reiss I, Rottier RJ. Premature differentiation of vascular smooth muscle cells in human congenital diaphragmatic hernia. Exp Mol Pathol. 2013;94(1):195–202. doi: 10.1016/j.yexmp.2012.09.010. [PubMed] [CrossRef] [Google Scholar]
35. Lath NR, Galambos C, Rocha AB, Malek M, Gittes GK, Potoka DA. Defective pulmonary innervation and autonomic imbalance in congenital diaphragmatic hernia. Am J Physiol Lung Cell Mol Physiol. 2012;302(4):L390–398. doi: 10.1152/ajplung.00275.2011. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
36. Luong C, Rey-Perra J, Vadivel A, Gilmour G, Sauve Y, Koonen D, Walker D, Todd KG, Gressens P, Kassiri Z, et al. Antenatal sildenafil treatment attenuates pulmonary hypertension in experimental congenital diaphragmatic hernia. Circulation. 2011;123(19):2120–2131. doi: 10.1161/CIRCULATIONAHA.108.845909. [PubMed] [CrossRef] [Google Scholar]
37. Schmidt AF, Rojas-Moscoso JA, Goncalves FL, Gallindo RM, Monica FZ, Antunes E, Figueira RL, Sbragia L. Increased contractility and impaired relaxation of the left pulmonary artery in a rabbit model of congenital diaphragmatic hernia. Pediatr Surg Int. 2013;29(5):489–494. doi: 10.1007/s00383-012-3238-8. [PubMed] [CrossRef] [Google Scholar]
38. Shinkai T, Shima H, Solari V, Puri P. Expression of vasoactive mediators during mechanical ventilation in nitrofen-induced diaphragmatic hernia in rats. Pediatr Surg Int. 2005;21(3):143–147. doi: 10.1007/s00383-004-1310-8. [PubMed] [CrossRef] [Google Scholar]
39. Nair J, Lakshminrusimha S. Update on PPHN: mechanisms and treatment. Semin Perinatol. 2014;38(2):78–91. doi: 10.1053/j.semperi.2013.11.004. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
40. Siebert JR, Haas JE, Beckwith JB. Left ventricular hypoplasia in congenital diaphragmatic hernia. J Pediatr Surg. 1984;19(5):567–571. doi: 10.1016/S0022-3468(84)80105-0. [PubMed] [CrossRef] [Google Scholar]
41. Byrne FA, Keller RL, Meadows J, Miniati D, Brook MM, Silverman NH, Moon-Grady AJ. Severe left diaphragmatic hernia limits size of fetal left heart more than right diaphragmatic hernia. Ultrasound Obstet Gynecol. 2015;46:688–94. doi: 10.1002/uog.14790. [PubMed] [CrossRef] [Google Scholar]
42. Kinsella JP, Ivy DD, Abman SH. Pulmonary vasodilator therapy in congenital diaphragmatic hernia: acute, late, and chronic pulmonary hypertension. Semin Perinatol. 2005;29(2):123–128. doi: 10.1053/j.semperi.2005.04.008. [PubMed] [CrossRef] [Google Scholar]
43. Graham G, Devine PC. Antenatal diagnosis of congenital diaphragmatic hernia. Semin Perinatol. 2005;29(2):69–76. doi: 10.1053/j.semperi.2005.04.002. [PubMed] [CrossRef] [Google Scholar]
44. Garne E, Haeusler M, Barisic I, Gjergja R, Stoll C, Clementi M, Euroscan Study G. Congenital diaphragmatic hernia: evaluation of prenatal diagnosis in 20 european regions. Ultrasound Obstet Gynecol. 2002;19(4):329–333. doi: 10.1046/j.1469-0705.2002.00635.x. [PubMed] [CrossRef] [Google Scholar]
45. Quinn TM, Hubbard AM, Adzick NS. Prenatal magnetic resonance imaging enhances fetal diagnosis. J Pediatr Surg. 1998;33(4):553–558. doi: 10.1016/S0022-3468(98)90315-3. [PubMed] [CrossRef] [Google Scholar]
46. Worley KC, Dashe JS, Barber RG, Megison SM, McIntire DD, Twickler DM. Fetal magnetic resonance imaging in isolated diaphragmatic hernia: volume of herniated liver and neonatal outcome. Am J Obstet Gynecol. 2009;200(3):318 e311–316. doi: 10.1016/j.ajog.2008.10.008. [PubMed] [CrossRef] [Google Scholar]
47. Sweed Y, Puri P. Congenital diaphragmatic hernia: influence of associated malformations on survival. Arch Dis Child. 1993;69(1 Spec No):68–70. doi: 10.1136/adc.69.1_Spec_No.68. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
48. Pober BR, Lin A, Russell M, Ackerman KG, Chakravorty S, Strauss B, Westgate MN, Wilson J, Donahoe PK, Holmes LB. Infants with bochdalek diaphragmatic hernia: sibling precurrence and monozygotic twin discordance in a hospital-based malformation surveillance program. Am J Med Genet A. 2005;138A(2):81–88. doi: 10.1002/ajmg.a.30904. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
49. Slavotinek AM. Fryns syndrome: a review of the phenotype and diagnostic guidelines. Am J Med Genet A. 2004;124A(4):427–433. doi: 10.1002/ajmg.a.20381. [PubMed] [CrossRef] [Google Scholar]
50. Deprest J, Brady P, Nicolaides K, Benachi A, Berg C, Vermeesch J, Gardener G, Gratacos E. Prenatal management of the fetus with isolated congenital diaphragmatic hernia in the era of the TOTAL trial. Semin Fetal Neonatal Med. 2014;19(6):338–348. doi: 10.1016/j.siny.2014.09.006. [PubMed] [CrossRef] [Google Scholar]
51. Tennant PW, Pearce MS, Bythell M, Rankin J. 20-year survival of children born with congenital anomalies: a population-based study. Lancet. 2010;375(9715):649–656. doi: 10.1016/S0140-6736(09)61922-X. [PubMed] [CrossRef] [Google Scholar]
52. Metkus AP, Filly RA, Stringer MD, Harrison MR, Adzick NS. Sonographic predictors of survival in fetal diaphragmatic hernia. J Pediatr Surg. 1996;31(1):148–151. doi: 10.1016/S0022-3468(96)90338-3. [PubMed] [CrossRef] [Google Scholar]
53. Singh SJ, Cummins GE, Cohen RC, Cass D, Harvey JG, Martin HC, Pitkin J, Shun A, Glasson MJ. Adverse outcome of congenital diaphragmatic hernia is determined by diaphragmatic agenesis, not by antenatal diagnosis. J Pediatr Surg. 1999;34(11):1740–1742. doi: 10.1016/S0022-3468(99)90658-9. [PubMed] [CrossRef] [Google Scholar]
54. Mullassery D, Ba’ath ME, Jesudason EC, Losty PD. Value of liver herniation in prediction of outcome in fetal congenital diaphragmatic hernia: a systematic review and meta-analysis. Ultrasound Obstet Gynecol. 2010;35(5):609–614. doi: 10.1002/uog.7586. [PubMed] [CrossRef] [Google Scholar]
55. Hedrick HL, Danzer E, Merchant A, Bebbington MW, Zhao H, Flake AW, Johnson MP, Liechty KW, Howell LJ, Wilson RD, et al. Liver position and lung-to-head ratio for prediction of extracorporeal membrane oxygenation and survival in isolated left congenital diaphragmatic hernia. Am J Obstet Gynecol. 2007;197(4):422 e421–424. doi: 10.1016/j.ajog.2007.07.001. [PubMed] [CrossRef] [Google Scholar]
56. Lipshutz GS, Albanese CT, Feldstein VA, Jennings RW, Housley HT, Beech R, Farrell JA, Harrison MR. Prospective analysis of lung-to-head ratio predicts survival for patients with prenatally diagnosed congenital diaphragmatic hernia. J Pediatr Surg. 1997;32(11):1634–1636. doi: 10.1016/S0022-3468(97)90471-1. [PubMed] [CrossRef] [Google Scholar]
57. Peralta CF, Cavoretto P, Csapo B, Vandecruys H, Nicolaides KH. Assessment of lung area in normal fetuses at 12–32 weeks. Ultrasound Obstet Gynecol. 2005;26(7):718–724. doi: 10.1002/uog.2651. [PubMed] [CrossRef] [Google Scholar]
58. Ba’ath ME, Jesudason EC, Losty PD. How useful is the lung-to-head ratio in predicting outcome in the fetus with congenital diaphragmatic hernia? a systematic review and meta-analysis. Ultrasound Obstet Gynecol. 2007;30(6):897–906. doi: 10.1002/uog.5164. [PubMed] [CrossRef] [Google Scholar]
59. Jani J, Nicolaides KH, Keller RL, Benachi A, Peralta CF, Favre R, Moreno O, Tibboel D, Lipitz S, Eggink A, et al. Observed to expected lung area to head circumference ratio in the prediction of survival in fetuses with isolated diaphragmatic hernia. Ultrasound Obstet Gynecol. 2007;30(1):67–71. doi: 10.1002/uog.4052. [PubMed] [CrossRef] [Google Scholar]
60. Kapur P, Holm BA, Irish MS, Sokolowski J, Patel A, Glick PL. Lung physiological and metabolic changes in lambs with congenital diaphragmatic hernia after administration of prenatal maternal corticosteroids. J Pediatr Surg. 1999;34(2):354–356. doi: 10.1016/S0022-3468(99)90208-7. [PubMed] [CrossRef] [Google Scholar]
61. Lally KP, Bagolan P, Hosie S, Lally PA, Stewart M, Cotten CM, Van Meurs KP, Alexander G, Congenital Diaphragmatic Hernia Study G Corticosteroids for fetuses with congenital diaphragmatic hernia: can we show benefit? J Pediatr Surg. 2006;41(4):668–674. doi: 10.1016/j.jpedsurg.2005.12.007. [PubMed] [CrossRef] [Google Scholar]
62. Junior EA, Tonni G, Martins WP, Ruano R. Procedure-Related Complications and Survival Following Fetoscopic Endotracheal Occlusion (FETO) for Severe Congenital Diaphragmatic Hernia: Systematic Review and Meta-Analysis in the FETO Era. Eur J Pediatr Surg. 2016. doi:10.1055/s-0036-1587331. [PubMed]
63. Stevens TP, van Wijngaarden E, Ackerman KG, Lally PA, Lally KP. Timing of delivery and survival rates for infants with prenatal diagnoses of congenital diaphragmatic hernia. Pediatrics. 2009;123(2):494–502. doi: 10.1542/peds.2008-0528. [PubMed] [CrossRef] [Google Scholar]
64. Hutcheon JA, Butler B, Lisonkova S, Marquette GP, Mayer C, Skoll A, Joseph KS. Timing of delivery for pregnancies with congenital diaphragmatic hernia. BJOG. 2010;117(13):1658–1662. doi: 10.1111/j.1471-0528.2010.02738.x. [PubMed] [CrossRef] [Google Scholar]
65. Sengupta S, Carrion V, Shelton J, Wynn RJ, Ryan RM, Singhal K, Lakshminrusimha S. Adverse neonatal outcomes associated with early-term birth. JAMA Pediatr. 2013;167(11):1053–1059. doi: 10.1001/jamapediatrics.2013.2581. [PubMed] [CrossRef] [Google Scholar]
66. Kattwinkel J, Perlman JM, Aziz K, Colby C, Fairchild K, Gallagher J, Hazinski MF, Halamek LP, Kumar P, Little G, et al. Part 15: neonatal resuscitation: 2010 american heart association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care. Circulation. 2010;122(18 Suppl 3):S909–919. doi: 10.1161/CIRCULATIONAHA.110.971119. [PubMed] [CrossRef] [Google Scholar]
67. Gien J, Kinsella JP. Differences in preductal and postductal arterial blood gas measurements in infants with severe congenital diaphragmatic hernia. Arch Dis Child Fetal Neonatal Ed. 2016;101(4):F314–318. doi: 10.1136/archdischild-2014-307714. [PubMed] [CrossRef] [Google Scholar]
68. Snoek KG, Capolupo I, van Rosmalen J, Hout Lde J, Vijfhuize S, Greenough A, Wijnen RM, Tibboel D, Reiss IK, Consortium CE. Conventional mechanical ventilation versus high-frequency oscillatory ventilation for congenital Diaphragmatic hernia: a randomized clinical trial (the VICI-trial) Ann Surg. 2016;263(5):867–874. doi: 10.1097/SLA.0000000000001533. [PubMed] [CrossRef] [Google Scholar]
69. Sakurai Y, Azarow K, Cutz E, Messineo A, Pearl R, Bohn D. Pulmonary barotrauma in congenital Diaphragmatic hernia: a clinicopathological correlation. J Pediatr Surg. 1999;34(12):1813–1817. doi: 10.1016/S0022-3468(99)90319-6. [PubMed] [CrossRef] [Google Scholar]
70. Wung JT, Sahni R, Moffitt ST, Lipsitz E, Stolar CJ. Congenital diaphragmatic hernia: survival treated with very delayed surgery, spontaneous respiration, and no chest tube. J Pediatr Surg. 1995;30(3):406–409. doi: 10.1016/0022-3468(95)90042-X. [PubMed] [CrossRef] [Google Scholar]
71. Reiss I, Schaible T, van den Hout L, Capolupo I, Allegaert K, van Heijst A, Gorett Silva M, Greenough A, Tibboel D, Consortium CE. Standardized postnatal management of infants with congenital diaphragmatic hernia in Europe: the CDH EURO consortium consensus. Neonatology. 2010;98(4):354–364. doi: 10.1159/000320622. [PubMed] [CrossRef] [Google Scholar]
72. Habib RH, Pyon KH, Courtney SE. Optimal high-frequency oscillatory ventilation settings by nonlinear lung mechanics analysis. Am J Respir Crit Care Med. 2002;166(7):950–953. doi: 10.1164/rccm.200205-398OC. [PubMed] [CrossRef] [Google Scholar]
73. van den Hout L, Tibboel D, Vijfhuize S, te Beest H, Hop W, Reiss I, Consortium C-E. The VICI-trial: high frequency oscillation versus conventional mechanical ventilation in newborns with congenital diaphragmatic hernia: an international multicentre randomized controlled trial. BMC Pediatr. 2011;11:98. doi: 10.1186/1471-2431-11-98. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
74. Van Meurs K, Congenital Diaphragmatic Hernia Study G Is surfactant therapy beneficial in the treatment of the term newborn infant with congenital diaphragmatic hernia? J Pediatr. 2004;145(3):312–316. doi: 10.1016/j.jpeds.2004.04.056. [PubMed] [CrossRef] [Google Scholar]
75. Lally KP, Lally PA, Langham MR, Hirschl R, Moya FR, Tibboel D, Van Meurs K, Congenital Diaphragmatic Hernia Study G Surfactant does not improve survival rate in preterm infants with congenital diaphragmatic hernia. J Pediatr Surg. 2004;39(6):829–833. doi: 10.1016/j.jpedsurg.2004.02.011. [PubMed] [CrossRef] [Google Scholar]
76. Hagadorn JI, Brownell EA, Herbst KW, Trzaski JM, Neffs S, Campbell BT. Trends in treatment and in-hospital mortality for neonates with congenital diaphragmatic hernia. J Perinatol. 2015;35:748–54. doi: 10.1038/jp.2015.46. [PubMed] [CrossRef] [Google Scholar]
77. Noori S, Seri I. Neonatal blood pressure support: the use of inotropes, lusitropes, and other vasopressor agents. Clin Perinatol. 2012;39(1):221–238. doi: 10.1016/j.clp.2011.12.010. [PubMed] [CrossRef] [Google Scholar]
78. Seri I, Tan R, Evans J. Cardiovascular effects of hydrocortisone in preterm infants with pressor-resistant hypotension. Pediatrics. 2001;107(5):1070–1074. doi: 10.1542/peds.107.5.1070. [PubMed] [CrossRef] [Google Scholar]
79. Acker SN, Kinsella JP, Abman SH, Gien J. Vasopressin improves hemodynamic status in infants with congenital diaphragmatic hernia. J Pediatr. 2014;165(1):53–58. doi: 10.1016/j.jpeds.2014.03.059. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
80. Sharma V, Berkelhamer S, Lakshminrusimha S. Persistent pulmonary hypertension of the newborn. Maternal Health, Neonatology Perinatol. 2015;1(1):14. doi: 10.1186/s40748-015-0015-4. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
81. Suda K, Bigras JL, Bohn D, Hornberger LK, McCrindle BW. Echocardiographic predictors of outcome in newborns with congenital diaphragmatic hernia. Pediatrics. 2000;105(5):1106–1109. doi: 10.1542/peds.105.5.1106. [PubMed] [CrossRef] [Google Scholar]
82. Tourneux P, Rakza T, Bouissou A, Krim G, Storme L. Pulmonary circulatory effects of norepinephrine in newborn infants with persistent pulmonary hypertension. J Pediatr. 2008;153(3):345–349. doi: 10.1016/j.jpeds.2008.03.007. [PubMed] [CrossRef] [Google Scholar]
83. Snoek KG, Reiss IK, Greenough A, Capolupo I, Urlesberger B, Wessel L, Storme L, Deprest J, Schaible T, van Heijst A, et al. Standardized postnatal management of infants with congenital diaphragmatic hernia in Europe: the CDH EURO consortium consensus - 2015 update. Neonatology. 2016;110(1):66–74. doi: 10.1159/000444210. [PubMed] [CrossRef] [Google Scholar]
84. Rawat M, Chandrasekharan PK, Williams A, Gugino S, Koenigsknecht C, Swartz D, Ma CX, Mathew B, Nair J, Lakshminrusimha S. Oxygen saturation index and severity of hypoxic respiratory failure. Neonatology. 2015;107(3):161–166. doi: 10.1159/000369774. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
85. Thomas NJ, Shaffer ML, Willson DF, Shih MC, Curley MA. Defining acute lung disease in children with the oxygenation saturation index. Pediatr Crit Care Med. 2010;11(1):12–17. doi: 10.1097/PCC.0b013e3181b0653d. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
86. Davidson D, Barefield ES, Kattwinkel J, Dudell G, Damask M, Straube R, Rhines J, Chang CT. Inhaled nitric oxide for the early treatment of persistent pulmonary hypertension of the term newborn: a randomized, double-masked, placebo-controlled, dose–response, multicenter study. The I-NO/PPHN study group. Pediatrics. 1998;101(3 Pt 1):325–334. doi: 10.1542/peds.101.3.325. [PubMed] [CrossRef] [Google Scholar]
87. Konduri GG, Kim UO. Advances in the diagnosis and management of persistent pulmonary hypertension of the newborn. Pediatr Clin North Am. 2009;56(3):579–600. doi: 10.1016/j.pcl.2009.04.004. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
88. Kinsella JP. Inhaled nitric oxide in the term newborn. Early Hum Dev. 2008;84(11):709–716. doi: 10.1016/j.earlhumdev.2008.08.002. [PubMed] [CrossRef] [Google Scholar]
89. Konduri GG, Solimano A, Sokol GM, Singer J, Ehrenkranz RA, Singhal N, Wright LL, Van Meurs K, Stork E, Kirpalani H, et al. A randomized trial of early versus standard inhaled nitric oxide therapy in term and near-term newborn infants with hypoxic respiratory failure. Pediatrics. 2004;113(3 Pt 1):559–564. doi: 10.1542/peds.113.3.559. [PubMed] [CrossRef] [Google Scholar]
90. Neonatal Inhaled Nitric Oxide Study Group Inhaled nitric oxide and hypoxic respiratory failure in infants with congenital diaphragmatic hernia. The neonatal inhaled nitric oxide study group (NINOS) Pediatrics. 1997;99(6):838–845. doi: 10.1542/peds.99.6.838. [PubMed] [CrossRef] [Google Scholar]
91. Campbell BT, Herbst KW, Briden KE, Neff S, Ruscher KA, Hagadorn JI. Inhaled nitric oxide use in neonates with congenital diaphragmatic hernia. Pediatrics. 2014;134(2):e420–426. doi: 10.1542/peds.2013-2644. [PubMed] [CrossRef] [Google Scholar]
92. Iocono JA, Cilley RE, Mauger DT, Krummel TM, Dillon PW. Postnatal pulmonary hypertension after repair of congenital diaphragmatic hernia: predicting risk and outcome. J Pediatr Surg. 1999;34(2):349–353. doi: 10.1016/S0022-3468(99)90207-5. [PubMed] [CrossRef] [Google Scholar]
93. Schwartz IP, Bernbaum JC, Rychik J, Grunstein M, D’Agostino J, Polin RA. Pulmonary hypertension in children following extracorporeal membrane oxygenation therapy and repair of congenital diaphragmatic hernia. J Perinatol. 1999;19(3):220–226. doi: 10.1038/sj.jp.7200141. [PubMed] [CrossRef] [Google Scholar]
94. Mohseni-Bod H, Bohn D. Pulmonary hypertension in congenital diaphragmatic hernia. Semin Pediatr Surg. 2007;16(2):126–133. doi: 10.1053/j.sempedsurg.2007.01.008. [PubMed] [CrossRef] [Google Scholar]
95. Inamura N, Kubota A, Nakajima T, Kayatani F, Okuyama H, Oue T, Kawahara H. A proposal of new therapeutic strategy for antenatally diagnosed congenital diaphragmatic hernia. J Pediatr Surg. 2005;40(8):1315–1319. doi: 10.1016/j.jpedsurg.2005.05.018. [PubMed] [CrossRef] [Google Scholar]
96. Shiyanagi S, Okazaki T, Shoji H, Shimizu T, Tanaka T, Takeda S, Kawashima K, Lane GJ, Yamataka A. Management of pulmonary hypertension in congenital diaphragmatic hernia: nitric oxide with prostaglandin-E1 versus nitric oxide alone. Pediatr Surg Int. 2008;24(10):1101–1104. doi: 10.1007/s00383-008-2225-6. [PubMed] [CrossRef] [Google Scholar]
97. Baquero H, Soliz A, Neira F, Venegas ME, Sola A. Oral sildenafil in infants with persistent pulmonary hypertension of the newborn: a pilot randomized blinded study. Pediatrics. 2006;117(4):1077–1083. doi: 10.1542/peds.2005-0523. [PubMed] [CrossRef] [Google Scholar]
98. Vargas-Origel A, Gomez-Rodriguez G, Aldana-Valenzuela C, Vela-Huerta MM, Alarcon-Santos SB, Amador-Licona N. The use of sildenafil in persistent pulmonary hypertension of the newborn. Am J Perinatol. 2010;27(3):225–230. doi: 10.1055/s-0029-1239496. [PubMed] [CrossRef] [Google Scholar]
99. Steinhorn RH, Kinsella JP, Pierce C, Butrous G, Dilleen M, Oakes M, Wessel DL. Intravenous sildenafil in the treatment of neonates with persistent pulmonary hypertension. J Pediatr. 2009;155(6):841–847. doi: 10.1016/j.jpeds.2009.06.012. [PubMed] [CrossRef] [Google Scholar]
100. Abman SH, Kinsella JP, Rosenzweig EB, Krishnan U, Kulik T, Mullen M, Wessel DL, Steinhorn R, Adatia I, Hanna B, et al. Implications of the U.S. Food and drug administration warning against the use of sildenafil for the treatment of pediatric pulmonary hypertension. Am J Respir Crit Care Med. 2013;187(6):572–575. doi: 10.1164/rccm.201210-1928PP. [PubMed] [CrossRef] [Google Scholar]
101. Lakshminrusimha S, Porta NF, Farrow KN, Chen B, Gugino SF, Kumar VH, Russell JA, Steinhorn RH. Milrinone enhances relaxation to prostacyclin and Iloprost in pulmonary arteries isolated from lambs with persistent pulmonary hypertension of the newborn. Pediatr Crit Care Med. 2009;10(1):106–112. doi: 10.1097/PCC.0b013e3181936aee. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
102. Hoffman TM, Wernovsky G, Atz AM, Bailey JM, Akbary A, Kocsis JF, Nelson DP, Chang AC, Kulik TJ, Spray TL, et al. Prophylactic intravenous use of milrinone after cardiac operation in pediatrics (PRIMACORP) study. Prophylactic intravenous use of milrinone after cardiac operation in pediatrics. Am Heart J. 2002;143(1):15–21. doi: 10.1067/mhj.2002.120305. [PubMed] [CrossRef] [Google Scholar]
103. Patel N. Use of milrinone to treat cardiac dysfunction in infants with pulmonary hypertension secondary to congenital diaphragmatic hernia: a review of six patients. Neonatology. 2012;102(2):130–136. doi: 10.1159/000339108. [PubMed] [CrossRef] [Google Scholar]
104. Bassler D, Choong K, McNamara P, Kirpalani H. Neonatal persistent pulmonary hypertension treated with milrinone: four case reports. Biol Neonate. 2006;89(1):1–5. doi: 10.1159/000088192. [PubMed] [CrossRef] [Google Scholar]
105. McNamara PJ, Laique F, Muang-In S, Whyte HE. Milrinone improves oxygenation in neonates with severe persistent pulmonary hypertension of the newborn. J Crit Care. 2006;21(2):217–222. doi: 10.1016/j.jcrc.2006.01.001. [PubMed] [CrossRef] [Google Scholar]
106. McNamara PJ, Shivananda SP, Sahni M, Freeman D, Taddio A. Pharmacology of milrinone in neonates with persistent pulmonary hypertension of the newborn and suboptimal response to inhaled nitric oxide. Pediatr Crit Care Med. 2013;14(1):74–84. doi: 10.1097/PCC.0b013e31824ea2cd. [PubMed] [CrossRef] [Google Scholar]
107. Bailey JM, Hoffman TM, Wessel DL, Nelson DP, Atz AM, Chang AC, Kulik TJ, Spray TL, Akbary A, Miller RP, et al. A population pharmacokinetic analysis of milrinone in pediatric patients after cardiac surgery. J Pharmacokinet Pharmacodyn. 2004;31(1):43–59. doi: 10.1023/B:JOPA.0000029488.45177.48. [PubMed] [CrossRef] [Google Scholar]
108. Lakshminrusimha S, Keszler M. Persistent Pulmonary Hypertension of the Newborn. Neoreviews. 2015;16(12):e680–e692. doi: 10.1542/neo.16-12-e680. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
109. Steinhorn RH, Fineman J, Kusic-Pajic A, Cornelisse P, Gehin M, Nowbakht P, Pierce CM, Beghetti M, investigators F-s Bosentan as adjunctive therapy for persistent pulmonary hypertension of the newborn: results of the randomized multicenter placebo-controlled exploratory trial. J Pediatr. 2016;177:90–96. doi: 10.1016/j.jpeds.2016.06.078. [PubMed] [CrossRef] [Google Scholar]
110. Dimmitt RA, Moss RL, Rhine WD, Benitz WE, Henry MC, Vanmeurs KP. Venoarterial versus venovenous extracorporeal membrane oxygenation in congenital diaphragmatic hernia: the extracorporeal life support organization registry, 1990–1999. J Pediatr Surg. 2001;36(8):1199–1204. doi: 10.1053/jpsu.2001.25762. [PubMed] [CrossRef] [Google Scholar]
111. Guner YS, Khemani RG, Qureshi FG, Wee CP, Austin MT, Dorey F, Rycus PT, Ford HR, Friedlich P, Stein JE. Outcome analysis of neonates with congenital diaphragmatic hernia treated with venovenous vs venoarterial extracorporeal membrane oxygenation. J Pediatr Surg. 2009;44(9):1691–1701. doi: 10.1016/j.jpedsurg.2009.01.017. [PubMed] [CrossRef] [Google Scholar]
112. Haricharan RN, Barnhart DC, Cheng H, Delzell E. Identifying neonates at a very high risk for mortality among children with congenital diaphragmatic hernia managed with extracorporeal membrane oxygenation. J Pediatr Surg. 2009;44(1):87–93. doi: 10.1016/j.jpedsurg.2008.10.015. [PubMed] [CrossRef] [Google Scholar]
113. Kays DW, Islam S, Richards DS, Larson SD, Perkins JM, Talbert JL. Extracorporeal life support in patients with congenital diaphragmatic hernia: how long should we treat? J Am Coll Surg. 2014;218(4):808–817. doi: 10.1016/j.jamcollsurg.2013.12.047. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
114. Seetharamaiah R, Younger JG, Bartlett RH, Hirschl RB, Congenital Diaphragmatic Hernia Study G Factors associated with survival in infants with congenital diaphragmatic hernia requiring extracorporeal membrane oxygenation: a report from the congenital diaphragmatic hernia study group. J Pediatr Surg. 2009;44(7):1315–1321. doi: 10.1016/j.jpedsurg.2008.12.021. [PubMed] [CrossRef] [Google Scholar]
115. Tsao K, Lally KP. Surgical management of the newborn with congenital diaphragmatic hernia. Fetal Diagn Ther. 2011;29(1):46–54. doi: 10.1159/000320244. [PubMed] [CrossRef] [Google Scholar]
116. Desai AA, Ostlie DJ, Juang D. Optimal timing of congenital diaphragmatic hernia repair in infants on extracorporeal membrane oxygenation. Semin Pediatr Surg. 2015;24(1):17–19. doi: 10.1053/j.sempedsurg.2014.11.004. [PubMed] [CrossRef] [Google Scholar]
117. Gander JW, Fisher JC, Gross ER, Reichstein AR, Cowles RA, Aspelund G, Stolar CJ, Kuenzler KA. Early recurrence of congenital diaphragmatic hernia is higher after thoracoscopic than open repair: a single institutional study. J Pediatr Surg. 2011;46(7):1303–1308. doi: 10.1016/j.jpedsurg.2010.11.048. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
118. Grethel EJ, Cortes RA, Wagner AJ, Clifton MS, Lee H, Farmer DL, Harrison MR, Keller RL, Nobuhara KK. Prosthetic patches for congenital diaphragmatic hernia repair: surgisis vs gore-Tex. J Pediatr Surg. 2006;41(1):29–33. doi: 10.1016/j.jpedsurg.2005.10.005. [PubMed] [CrossRef] [Google Scholar]
119. Brant-Zawadzki PB, Fenton SJ, Nichol PF, Matlak ME, Scaife ER. The split abdominal wall muscle flap repair for large congenital diaphragmatic hernias on extracorporeal membrane oxygenation. J Pediatr Surg. 2007;42(6):1047–1050. doi: 10.1016/j.jpedsurg.2007.01.041. [PubMed] [CrossRef] [Google Scholar]
120. Lally KP, Engle W, American Academy of Pediatrics Section on S, American Academy of Pediatrics Committee on F, Newborn Postdischarge follow-up of infants with congenital diaphragmatic hernia. Pediatrics. 2008;121(3):627–632. doi: 10.1542/peds.2007-3282. [PubMed] [CrossRef] [Google Scholar]
121. Muratore CS, Kharasch V, Lund DP, Sheils C, Friedman S, Brown C, Utter S, Jaksic T, Wilson JM. Pulmonary morbidity in 100 survivors of congenital diaphragmatic hernia monitored in a multidisciplinary clinic. J Pediatr Surg. 2001;36(1):133–140. doi: 10.1053/jpsu.2001.20031. [PubMed] [CrossRef] [Google Scholar]
122. Trachsel D, Selvadurai H, Bohn D, Langer JC, Coates AL. Long-term pulmonary morbidity in survivors of congenital diaphragmatic hernia. Pediatr Pulmonol. 2005;39(5):433–439. doi: 10.1002/ppul.20193. [PubMed] [CrossRef] [Google Scholar]
123. Peetsold MG, Kneepkens CM, Heij HA, IJsselstijn H, Tibboel D, Gemke RJ. Congenital diaphragmatic hernia: long-term risk of gastroesophageal reflux disease. J Pediatr Gastroenterol Nutr. 2010;51(4):448–453. doi: 10.1097/MPG.0b013e3181d1b149. [PubMed] [CrossRef] [Google Scholar]
124. Morandi A, Macchini F, Zanini A, Pasqua N, Farris G, Canazza L, Gentilino V, Di Cesare A, Leva E. Endoscopic surveillance for congenital diaphragmatic hernia: unexpected prevalence of silent esophagitis. Eur J Pediatr Surg. 2015;26:291–5. doi: 10.1055/s-0035-1552568. [PubMed] [CrossRef] [Google Scholar]
125. Morini F, Capolupo I, Masi R, Ronchetti MP, Locatelli M, Corchia C, Bagolan P. Hearing impairment in congenital diaphragmatic hernia: the inaudible and noiseless foot of time. J Pediatr Surg. 2008;43(2):380–384. doi: 10.1016/j.jpedsurg.2007.10.048. [PubMed] [CrossRef] [Google Scholar]
126. Partridge EA, Bridge C, Donaher JG, Herkert LM, Grill E, Danzer E, Gerdes M, Hoffman CH, D’Agostino JA, Bernbaum JC, et al. Incidence and factors associated with sensorineural and conductive hearing loss among survivors of congenital diaphragmatic hernia. J Pediatr Surg. 2014;49(6):890–894. doi: 10.1016/j.jpedsurg.2014.01.019. [PubMed] [CrossRef] [Google Scholar]
127. Russell KW, Barnhart DC, Rollins MD, Hedlund G, Scaife ER. Musculoskeletal deformities following repair of large congenital diaphragmatic hernias. J Pediatr Surg. 2014;49(6):886–889. doi: 10.1016/j.jpedsurg.2014.01.018. [PubMed] [CrossRef] [Google Scholar]
128. Tsao K, Lally KP. The congenital diaphragmatic hernia study group: a voluntary international registry. Semin Pediatr Surg. 2008;17(2):90–97. doi: 10.1053/j.sempedsurg.2008.02.004. [PubMed] [CrossRef] [Google Scholar]
129. Wynn J, Krishnan U, Aspelund G, Zhang Y, Duong J, Stolar CJ, Hahn E, Pietsch J, Chung D, Moore D, et al. Outcomes of congenital diaphragmatic hernia in the modern era of management. J Pediatr. 2013;163(1):114–119. doi: 10.1016/j.jpeds.2012.12.036. [PMC free article] [PubMed] [CrossRef] [Google Scholar] |


