马上注册,结交更多好友,享用更多功能,让你轻松玩转社区。
您需要 登录 才可以下载或查看,没有账号?注册
×
概要
疤痕是构成皮肤伤口愈合的四个过程的最终结果,即凝血,炎症,增殖和重塑。如果伤口到达网状真皮,则会产生永久性疤痕。这些疤痕的性质取决于四个伤口愈合过程。如果重塑过程过度,胶原蛋白降解超过胶原蛋白合成并产生萎缩性瘢痕。如果由于某种原因炎症阶段延长和/或更有效,则可能出现炎性/病理性瘢痕,例如瘢痕疙瘩或肥厚性瘢痕。如果这些病理性瘢痕位于关节或移动区域,则可发展瘢痕挛缩。当在适当的时间使用并且基于个体因素选择时,手术技术可以改善成熟的疤痕。本综述文章重点介绍用于改善成熟疤痕,烧伤疤痕和瘢痕挛缩的手术技术。这些方法包括z-成形,w-成形,分层皮肤移植,全厚度皮肤移植,局部皮瓣(包括方形皮瓣法和螺旋桨皮瓣),以及扩展皮瓣,远端皮瓣,区域皮瓣和游离皮瓣。
关键词:瘢痕,瘢痕疙瘩,肥厚性瘢痕,瘢痕挛缩,手术,Z形成形术,W形成形术,局部皮瓣,扩支,穿支皮瓣
背景
皮肤伤口愈合涉及四个重叠的连续阶段,即凝血,炎症,增殖和重塑。疤痕是这些过程的终点。是否发生明显的瘢痕形成似乎取决于皮肤伤口的深度:当Dunkin等人[1]使正常人皮肤接受可变深度的选择性线性切口,他们发现当皮肤损伤深度小于0.57mm(即真皮厚度的约三分之一)时,不会发生永久性瘢痕形成。然而,更深的皮肤损伤确实导致永久性疤痕。因此,只有在伤口到达网状真皮时才会产生永久性疤痕。
深层皮肤损伤会破坏网状真皮的正常结构[2]。在伤口愈合期间,该组织被胶原代替,胶原由增殖期的成纤维细胞产生:这被称为肉芽组织。此后,在重塑阶段期间,胶原蛋白合成与胶原蛋白降解相匹配,肉芽组织被重组,并且更强的胶原蛋白被沉积,从而产生成熟的瘢痕。这种疤痕的性质由四种伤口愈合过程决定。例如,如果重塑阶段过度,则胶原蛋白降解超过胶原合成并且产生萎缩性瘢痕。此外,如果由于某种原因前述炎症期延长和/或更有效,则形成炎性/病理性瘢痕,例如瘢痕疙瘩或肥厚性瘢痕。值得注意的是,如果这些病理性瘢痕位于关节或移动区域,它们可能发展成瘢痕挛缩。
本综述文章重点介绍用于改善成熟疤痕,烧伤疤痕[3]和瘢痕挛缩的手术技术。这里应该注意的是,虽然本文讨论的方法可用于治疗瘢痕疙瘩等病理性瘢痕[4],但这些方法必须伴有术后辅助治疗;否则,疤痕复发的风险很大。
评论
Z-成形或W-成形切口和初次缝合
Z形切口和缝合策略,包括z-成形和w-成形,有助于释放线性瘢痕挛缩和张力[5,6]。 z-成形的一个主要好处是分段瘢痕比长线性瘢痕成熟得快(图1)。这是因为沿着身体部分的长轴延伸的垂直瘢痕被置于比垂直于长轴的水平瘢痕更大的皮肤张力下。这种张力延长了伤口愈合的炎症阶段,进而导致瘢痕肥大。带有水平疤痕的垂直疤痕散布会破坏垂直疤痕的张力,从而确保从伤口愈合的炎症阶段迅速转换到增殖和重塑阶段。这也解释了为什么当瘢痕位于关节上时,锯齿形切口和缝合显著降低了病理性瘢痕发展的风险。理想情况下,z-成形术的三角形皮瓣不应包括疤痕。这是因为虽然健康的皮肤在手术后容易延伸,从而有效地释放张力,但伤痕累累的皮肤更不易延展。此外,在皮瓣中包含疤痕组织增加了皮瓣边缘坏死的风险。

图1
利用多个z-成形重建瘢痕挛缩。 术前观点。 b z-成形的设计。 c术后即刻观察。 d手术后18个月。 z-成形的一个主要好处是分段疤痕比长线性疤痕成熟得更快
w-成形的主要优点是折线效应,即锯齿形疤痕不太明显,因为它们比线性疤痕更能反射光线。 因此,w-成形的指示是脸部的平坦表面上的疤痕,例如脸颊或下唇和颌之间的区域(图2)。 然而,z-成形更适合前额和鼻唇沟区域的疤痕,因为它很容易设计z-成形术,使切口线与这些区域的皮肤褶皱或褶皱相匹配。 W-成形不适用于主要关节的疤痕,如腋窝和肘部。
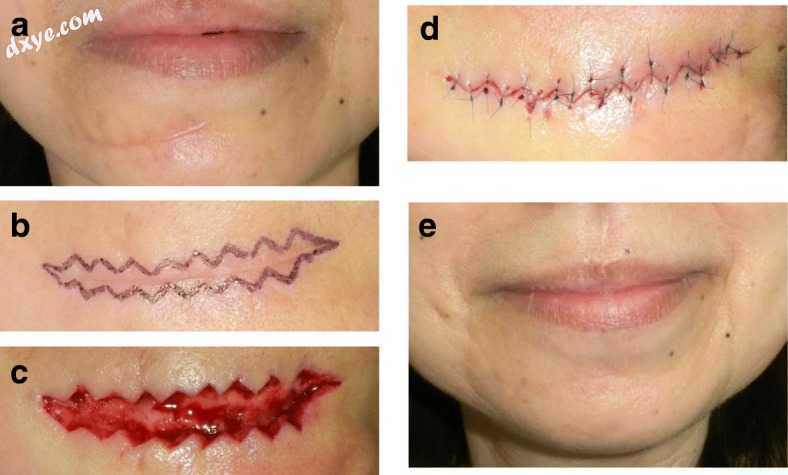
图2
下唇和下颌之间的瘢痕切除和成形。术前观。 b w-成形的设计。 c术中观察。 d术后即刻观察。 e手术后12个月。 w-成形的适应症是脸部平坦表面上的疤痕,如脸颊和下唇与下颌之间的区域
皮肤移植
皮肤移植物可用于替换特别大的疤痕。动力皮刀允许外科医生快速收获皮肤的大部分区域,然后可用于覆盖大的受体部位,包括原发性伤口和烧伤疤痕后留下的伤口以进行重建。然而,这些分层皮肤移植物(STSG)倾向于发展严重的继发性挛缩,因此应该使用全层皮肤移植物(FTSG)进行继发性瘢痕重建,这种移植更不容易发生这种挛缩(图3)[ 7]。然而,由于扩散距离增加以及这些移植物在完成血运重建之前所需的时间较长,FTSGs的存活率低于STSGs。
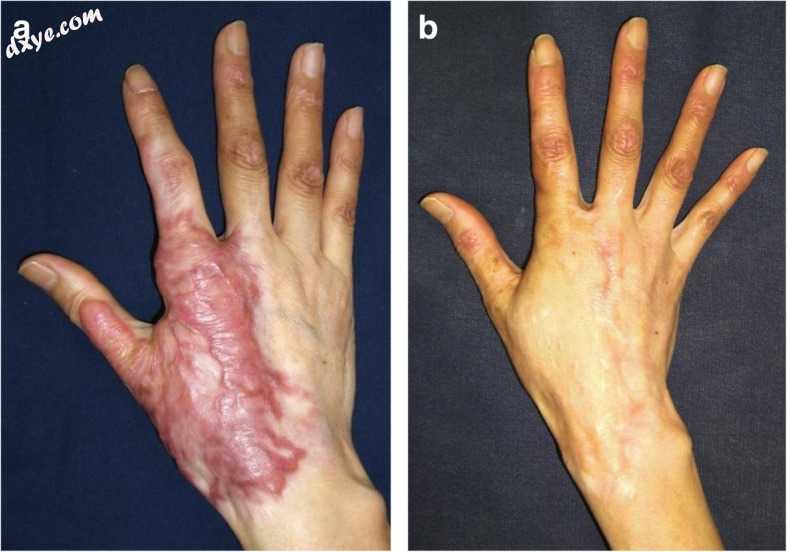
图3
全层皮肤移植手上的肥厚性疤痕。术前观。 b手术后18个月。全层皮肤移植应该是继发性瘢痕重建的首选。
皮肤移植物可以用负压伤口治疗装置以及传统的纱布束缚方法[8]固定。作者还使用外部线框固定用于皮肤移植,特别是对于眼睑,口周区域和指关节[9]。
近年来,作者提出了一种新的手术方法来修正故意的自伤伤疤[10]。这种方法被称为同位素皮肤移植技术,它涉及从受影响的区域收获薄的STSG(6-8 / 1000英寸),切除宽的皮肤瘢痕,然后将移植物放回收获部位。移植物很薄,不包括网状真皮。这确保了肥厚性瘢痕不会发展(图4)。
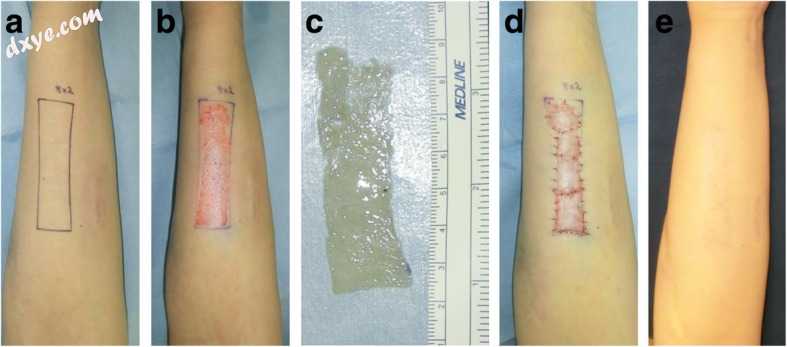
图4
薄层裂皮肤移植物,用于前臂自伤疤痕。 a伤疤区域。 b采集薄皮移植物后。 c采集的薄皮。 d术后即刻观察。 e手术后12个月。从受影响的区域取出薄的分裂皮肤移植物(8/1000英寸),然后切除宽的皮肤瘢痕并通过将移植物放回收获部位来关闭移植物
局部皮瓣
各种局部皮瓣可用于释放瘢痕挛缩。此外,由于局部皮瓣在手术后自然扩张,因此不易发生术后挛缩。相比之下,皮肤移植物不会扩张,这意味着皮肤移植往往会产生继发性挛缩,导致移植皮肤周围的圆形病理性瘢痕。局部皮瓣传统上可分为推进皮瓣,旋转皮瓣和换位皮瓣。这些皮瓣应优选具有皮肤蒂,因为虽然技术上比皮瓣皮瓣更容易将岛状皮瓣转移到受体部位,但它们不太有效地释放挛缩。在确定哪个皮瓣设计对于个体患者最佳时,应考虑皮瓣的术后伸展性。关于皮肤带蒂皮瓣,方形皮瓣[11]方法对于重建关节瘢痕挛缩特别有用,因为这些皮瓣理论上可以延伸三倍(图5)。
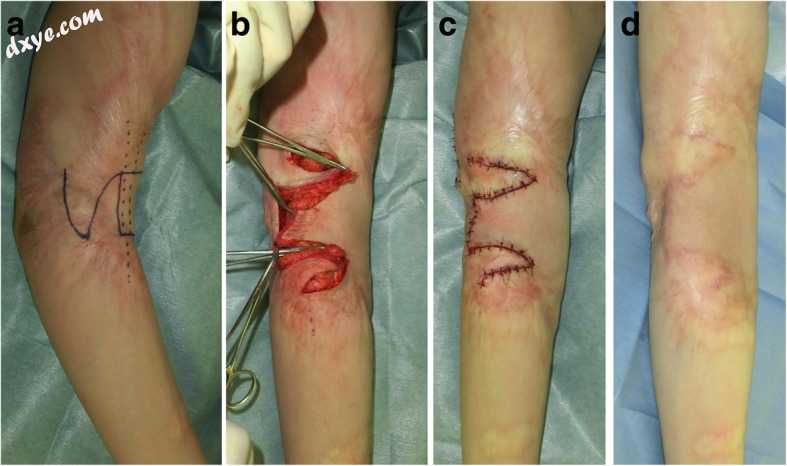
图5
方形皮瓣法治疗肘关节挛缩。 a 方形皮瓣法的设计。 b术中观察。 c术后即刻观察。 d手术后18个月。 方形皮瓣法包括一个方形皮瓣和两个三角皮瓣。 这些皮瓣的伸展性远高于三角形z-成形皮瓣的伸展性
当烧伤严重时,设计传统皮瓣可能很困难。 在这种情况下,螺旋桨皮瓣可以是一个很好的选择。 最初的螺旋桨皮瓣[12]使用在中央皮下蒂提升的肘窝或腋窝的完整皮肤。 这种皮瓣可以用于上唇(图6)和其他部位的烧伤挛缩,只要它可以作为穿支带蒂的螺旋桨皮瓣[13]采集。
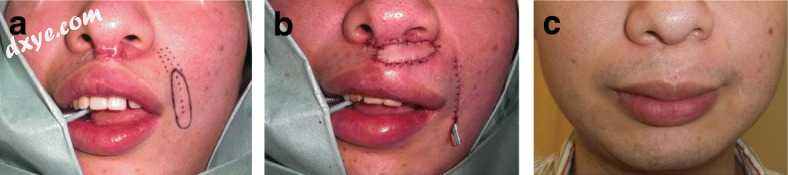
图6
上颌瘢痕挛缩的螺旋桨皮瓣法。a 螺旋桨皮瓣方法的设计。 b术后即刻观察。 c手术后36个月。在这种情况下,采集鼻唇沟皮瓣作为隧道式螺旋桨皮瓣
扩张的皮瓣
受体部位附近的健康皮肤扩大是疤痕重建的理想材料,因为它在颜色和质地方面与受体部位相匹配(图7)。例如,如果瘢痕位于前颈部,则可以将扩张器植入前胸壁。此外,如果疤痕在前臂上,可以同时植入几个小扩张器:它们的位置和使用的数量取决于疤痕的大小和形状以及剩余的健康皮肤。扩张皮瓣手术的一个缺点是需要两次手术。此外,患者必须反复返回医院,将盐水注射到扩张器中。然而,后者的缺点在很大程度上已经通过最近开发的新型膨胀机如AirXpanders [14]得以解决,其中该装置通过远程控制的压缩CO2释放而膨胀。
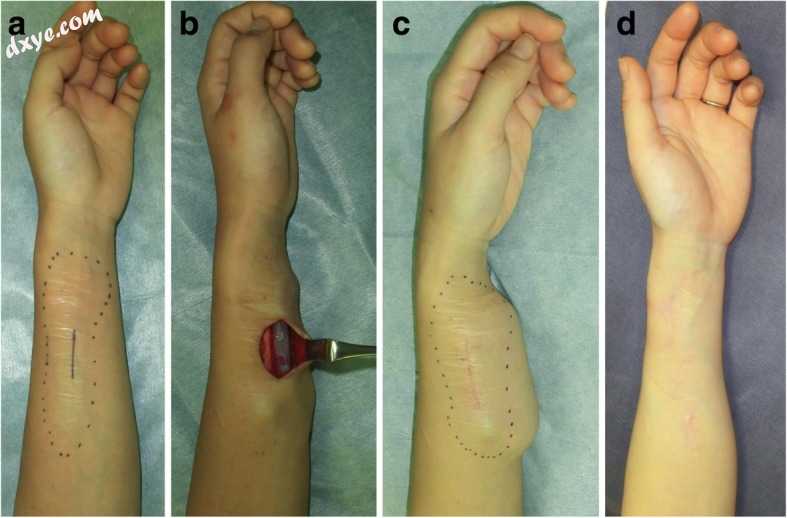
图7
用于前臂疤痕的扩张器瓣法。a 第一次操作的设计,其中植入了扩张器。 b在第一次操作期间查看。 c在第二次操作之前立即查看。 d第二次手术后十八个月。第一次手术后,健康皮肤扩张3个月。在第二次手术中,整个瘢痕区域被切除并主要用z-成形封闭。
远皮瓣
近年来,由于在显微镜下游离组织转移的发展,远端皮瓣的适应症已经下降。但是,作者相信远处的皮瓣仍然有用。作者最近使用腹部远端皮瓣重建了多个手指关节挛缩(图8)。移植皮瓣,然后在手术后2-3周切开。该方法的一个缺点是患者在此过渡期间可能会感到一些不适。然而,该方法的优点在于它比其他方法侵入性小,因为它允许保留受体血管。
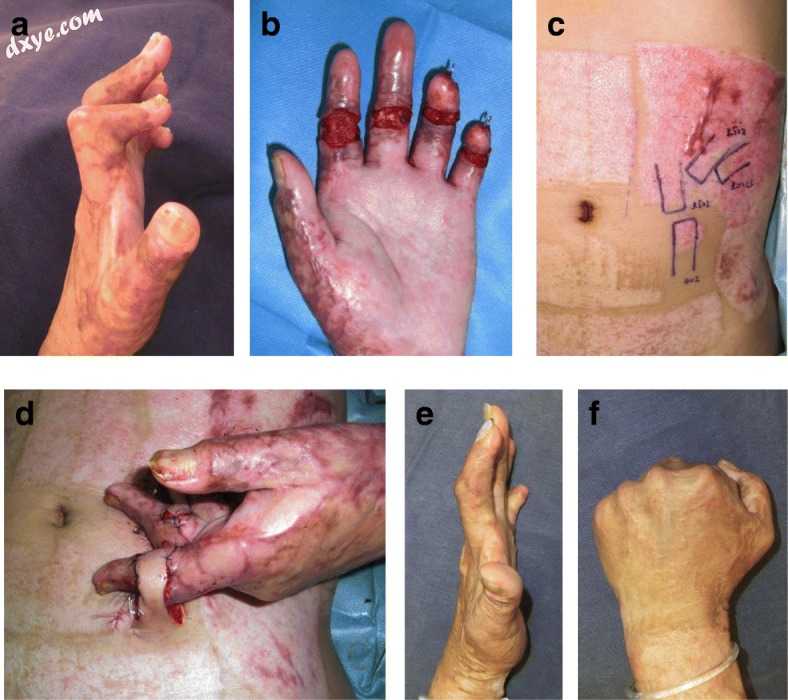
图8
用远端皮瓣重建多指关节挛缩。a术前观。 b释放挛缩后查看。 c腹部远端皮瓣的设计。 d手术后立即进行。 e,f手术后36个月。通过使用腹部远端皮瓣重建多指关节挛缩。在这种情况下,在手术后3周移植并切割皮瓣
区域皮瓣
应考虑使用区域皮瓣重建在前颈部,腋窝和关节等可移动区域的大面积烧伤挛缩,以防止移植皮肤再次挛缩。
对于前颈部,胸大肌瓣[15],背阔肌皮瓣[16]和斜方肌瓣[17]可用作带蒂的区域皮瓣。可以使用许多穿支皮瓣,包括锁骨上皮瓣[18],乳内动脉穿支(IMAP)皮瓣[19]和颈浅动脉穿支(SCAP)皮瓣[20]。
对于腋窝[21],可以使用的传统区域皮瓣包括肩胛皮瓣,肩胛皮瓣,旋后肩胛动脉螺旋桨皮瓣,背阔肌肌皮瓣[16]和胸背动脉穿支(TAP)皮瓣[22]。
血管区[23]和穿孔[24]概念意味着可以获得大量皮瓣。这些皮瓣中哪一个最适合于个体患者取决于穿支的尺寸以及要转移的皮瓣的几何形状和尺寸。如果重建需要大瓣,可以将增压血管连接到区域皮瓣的远端区域,然后与受体血管吻合。此外,作者使用穿支 - 增压“超薄皮瓣”进行前颈部瘢痕挛缩重建(图9)[19]。
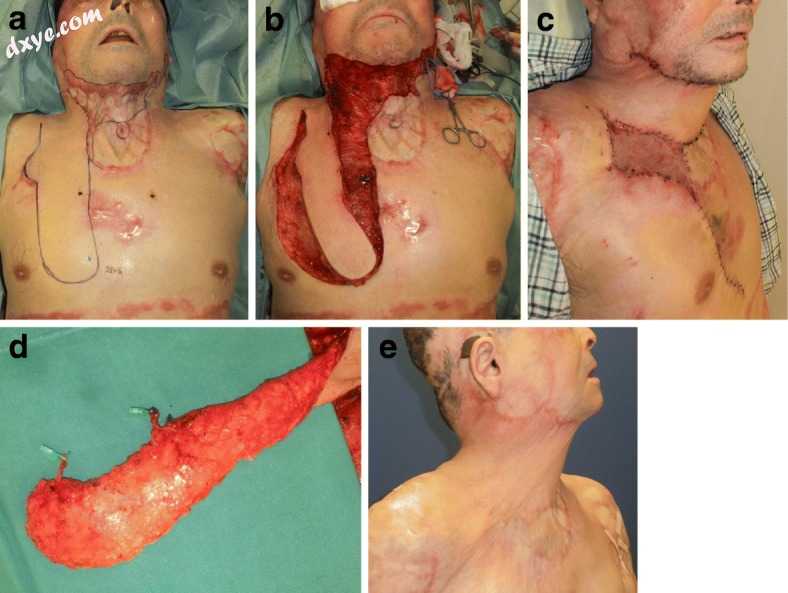
图9
颈内动脉增生移位皮瓣修复前颈部瘢痕挛缩。a皮瓣的设计。 b术中观察。 c穿支连接到皮瓣上。 d手术后1周查看。 e手术后18个月。从前胸壁采集带有内乳动脉穿孔器的移位皮瓣,以修复去除瘢痕后留下的颈部伤口。同时,气管瘘被皮瓣覆盖。美学和功能结果是可以接受的。 (该图复制自Wolters Kluwer Health发表的文章[19](Rei Ogawa等人的2018版权所有)。如果是PRS-GO文章,版权由作者保存
游离皮瓣
传统上,当存在暴露的骨骼,肌腱或软骨并且局部或区域皮瓣不足时,使用游离皮瓣进行烧伤重建。今天,负压伤口治疗和皮肤替代品等各种技术的可用性意味着游离皮瓣很少是烧伤重建的唯一选择。此外,由于游离皮瓣总是作为岛状皮瓣采集,它们的挛缩释放效果不如皮肤皮瓣。然而,游离皮瓣仍然是替换大型或特殊缺损的良好选择,因为它们具有良好的功能或美学效果,并且供体部位发病率最低(图10)。
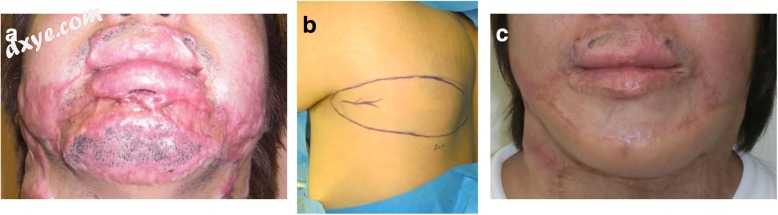
图10
使用游离肩胛皮瓣重建下颌疤痕。a术前观点。 b游离肩胛皮瓣的设计。 c手术后36个月。游离皮瓣仍然是替换大型或特殊缺损的良好选择,因为它们具有良好的功能或美学效果,并且供体部位发病率极低
游离穿支皮瓣具有优于其他皮瓣类型的优点,因为它们可以变薄并且与供体部位发病率很小相关。为了进一步降低供体部位的发病率,前外侧大腿(ALT)皮瓣[25]或常规皮瓣如腹股沟皮瓣和肩胛皮瓣是有用的。如果需要长的血管蒂,可以使用穿支皮瓣,例如ALT皮瓣,深下腹壁穿支(DIEP)皮瓣,以及常规皮瓣,例如桡侧前臂皮瓣和背阔肌皮瓣。大多数外科医生都会熟悉这些皮瓣。
结论
当在适当的时间使用并且基于个体因素选择时,手术技术可以改善成熟的疤痕。这些方法包括z-成形,w-成形,STSG,FTSG,局部皮瓣(包括方形皮瓣法和螺旋桨皮瓣),以及扩展皮瓣,远端皮瓣,区域皮瓣和游离皮瓣。
参考:
Surgery for scar revision and reduction: from primary closure to flap surgery
1. Dunkin CS, Pleat JM, Gillespie PH, Tyler MP, Roberts AH, McGrouther DA. Scarring occurs at a critical depth of skin injury: precise measurement in a graduated dermal scratch in human volunteers. Plast Reconstr Surg. 2007;119(6):1722–1732. [PubMed] [Google Scholar]
2. Ogawa R. Keloid and hypertrophic scars are the result of chronic inflammation in the reticular dermis. Int J Mol Sci. 2017;18(3). 10.3390/ijms18030606.. [PMC free article] [PubMed]
3. Orgill DP, Ogawa R. Current methods of burn reconstruction. Plast Reconstr Surg. 2013;131(5):827e–836e. [PubMed] [Google Scholar]
4. Ogawa R, Akaishi S, Kuribayashi S, Miyashita T. Keloids and hypertrophic scars can now be cured completely: recent progress in our understanding of the pathogenesis of keloids and hypertrophic scars and the most promising current therapeutic strategy. J Nippon Med Sch. 2016;83(2):46–53. [PubMed] [Google Scholar]
5. Longacre JJ, Berry HK, Basom CR, Townsend SF. The effects of Z plasty on hypertrophic scars. Scand J Plast Reconstr Surg. 1976;10(2):113–128. [PubMed] [Google Scholar]
6. Borges AF. Historical review of the Z- and W-plasty. Revisions of linear scars Int Surg. 1971;56(3):182–186. [PubMed] [Google Scholar]
7. Ogawa R. The most current algorithms for the treatment and prevention of hypertrophic scars and keloids. Plast Reconstr Surg. 2010;125(2):557–568. [PubMed] [Google Scholar]
8. Hoeller M, Schintler MV, Pfurtscheller K, Kamolz LP, Tripolt N, Trop M. A retrospective analysis of securing autologous split-thickness skin grafts with negative pressure wound therapy in paediatric burn patients. Burns. 2014;40(6):1116–1120. [PubMed] [Google Scholar]
9. Yoshino Y, Ueda H, Ono S, Ogawa R. An external wire frame fixation method of skin grafting for burn reconstruction. J Burn Care Res. 2018;39(1):60–64. [PubMed] [Google Scholar]
10. Goutos I, Ogawa R. Isotopic Split-skin graft for resurfacing of deliberate self-harm scars. Plast Reconstr Surg Glob Open. 2018;6(6):e1801. [PMC free article] [PubMed] [Google Scholar]
11. Huang C, Ogawa R. Three-dimensional reconstruction of scar contracture-bearing axilla and digital webs using the square flap method. Plast Reconstr Surg Glob Open. 2014;2(5):e149. [PMC free article] [PubMed] [Google Scholar]
12. Hyakusoku H, Yamamoto T, Fumiiri M. The propeller flap method. Br J Plast Surg. 1991;44(1):53–54. [PubMed] [Google Scholar]
13. Hashimoto I, Abe Y, Nakanishi H. The internal pudendal artery perforator flap: free-style pedicle perforator flaps for vulva, vagina, and buttock reconstruction. Plast Reconstr Surg. 2014;133(4):924–933. [PubMed] [Google Scholar]
14. Jacobs DI, Jones CS, Menard RM. CO2-based tissue expansion: a study of initial performance in ovine subjects. Aesthet Surg J. 2012;32(1):103–109. [PubMed] [Google Scholar]
15. Hurwitz DJ. Complicated neck contracture treated with a pectoralis major myocutaneous flap. Plast Reconstr Surg. 1979;63(6):843–847. [PubMed] [Google Scholar]
16. Wilson IF, Lokeh A, Schubert W, Benjamin CI. Latissimus dorsi myocutaneous flap reconstruction of neck and axillary burn contractures. Plast Reconstr Surg. 2000;105(1):27–33. [PubMed] [Google Scholar]
17. Motamed S, Davami B, Daghagheleh H. Trapezius musculocutaneous flap in severe shoulder and neck burn. Burns. 2004;30(5):476–480. [PubMed] [Google Scholar]
18. Vinh VQ, Ogawa R, Van Anh T, Hyakusoku H. Reconstruction of neck scar contractures using supraclavicular flaps: retrospective study of 30 cases. Plast Reconstr Surg. 2007;119(1):130–135. [PubMed] [Google Scholar]
19. Noda Y, Kuwahara H, Morimoto M, Ogawa R. Reconstruction of anterior neck scar contracture using a perforator-supercharged transposition flap. Plast Reconstr Surg Glob Open. 2018;6(2):e1485. [PMC free article] [PubMed] [Google Scholar]
20. Ogawa R, Murakami M, Vinh VQ, Hyakusoku H. Clinical and anatomical study of superficial cervical artery flaps: retrospective study of reconstructions with 41 flaps and the feasibility of harvesting them as perforator flaps. Plast Reconstr Surg. 2006;118(1):95–101. [PubMed] [Google Scholar]
21. Ogawa R, Hyakusoku H, Murakami M, Koike S. Reconstruction of axillary scar contractures—retrospective study of 124 cases over 25 years. Br J Plast Surg. 2003;56(2):100–105. [PubMed] [Google Scholar]
22. Kim DY, Cho SY, Kim KS, Lee SY, Cho BH. Correction of axillary burn scar contracture with the thoracodorsal perforator-based cutaneous island flap. Ann Plast Surg. 2000;44(2):181–187. [PubMed] [Google Scholar]
23. Taylor GI, Palmer JH. The vascular territories (angiosomes) of the body: experimental study and clinical applications. Br J Plast Surg. 1987;40(2):113–141. [PubMed] [Google Scholar]
24. Saint-Cyr M, Wong C, Schaverien M, Mojallal A, Rohrich RJ. The perforasome theory: vascular anatomy and clinical implications. Plast Reconstr Surg. 2009;124(5):1529–1544. [PubMed] [Google Scholar]
25. Angrigiani C, Artero G, Castro G, Khouri RK., Jr Reconstruction of thoracic burn sequelae by scar release and flap resurfacing. Burns. 2015;41(8):1877–1882. [PubMed] [Google Scholar] |


