马上注册,结交更多好友,享用更多功能,让你轻松玩转社区。
您需要 登录 才可以下载或查看,没有账号?注册
×
概要
与开放手术相比,腹腔镜检查的最大优点包括更快的恢复时间,更短的住院时间,减少的术后疼痛,更早恢复工作和恢复正常的日常活动以及美容效益。今天的腹腔镜检查被认为是治疗全世界胆囊炎和阑尾炎的黄金标准。腹腔镜检查甚至已用于结直肠手术,效果良好。该外科领域的技术改进以及现代技术的发展和特定腹腔镜技术的获得使其能够在完全体内吻合术中使用。腹腔镜检查的进一步发展包括单切口腹腔镜手术和自然口腔内腔镜手术。尽管如此,用于紧急手术的腹腔镜检查仍然具有挑战性,由于该领域缺乏足够的经验,因此通常不推荐。在存在弥漫性腹膜炎或大的化脓性收集和弥散性粘连的情况下操作的技术困难也被给出作为原因。然而,腹腔镜检查在诊断和治疗方面的潜在优势是显而易见的。在继发于穿孔性消化性溃疡的弥漫性腹膜炎的病例中可以观察到主要优点,例如,腹腔镜检查允许确认诊断,确定溃疡位置和腹腔镜修复以及有效的腹膜冲洗。即使存在肠穿孔,腹腔镜检查也彻底改变了复杂憩室炎的方法。许多其他紧急情况可以通过腹腔镜有效管理,包括选择血流动力学稳定的患者的创伤。因此,作者回顾了有关急诊护理手术和创伤的腹腔镜检查进展的最新科学文献,以证明与腹腔镜治疗最常见的急诊手术条件相关的现有适应症和结果。
关键词:腹腔镜,急诊护理,单切口腹腔镜手术,自然口腔内腔镜手术,创伤
核心提示:尽管今天的腹腔镜检查代表了世界范围内治疗急性胆囊炎和阑尾炎的无可争议的护理标准,但由于缺乏足够的经验和/或适当的腹腔镜技术,紧急手术的腹腔镜检查仍然具有挑战性并且不推荐。然而,腹腔镜检查在诊断和治疗方面的潜在优势是显而易见的。与复杂的阑尾炎和胆囊炎一样,在继发于穿孔性消化性溃疡,急性憩室炎和许多其他常见的创伤性急症的弥漫性腹膜炎的病例中可以观察到主要优点。
介绍
今天的腹腔镜检查被认为是治疗全世界胆囊炎和阑尾炎的金标准。目前,腹腔镜检查甚至已在结直肠手术中采用,效果良好。腹腔镜检查的优点包括恢复快,住院时间短,术后疼痛减轻,早日恢复工作,恢复正常的日常活动以及美容效益[1]。
该领域的技术改进包括腹腔镜器械的开发和完善,包括内置吻合器和谐波手术刀。现代腹腔镜技术的发展以及越来越多的外科医生对这些技能的掌握使这一过程充满了信心。
单切口腹腔镜手术(SILS)已经在腹腔镜检查方面取得了进一步的进展。通过单个切口,通常是经脐,可以进行大量手术,包括胆囊切除术,阑尾切除术,结肠直肠切除术和轻微肝切除术(例如,左肝叶切除术)。最近,开发了一种创新且具有挑战性的技术,即自然口腔内腔镜手术(NOTES),旨在大大改善化妆品的效果,减少术后疼痛并更快恢复正常活动。注意事项包括通过胃,直肠,阴道或膀胱等天然孔进入腔进行腹腔介入,从而实现真正无疤痕的手术。目前,NOTES仍然是一项外科手术,仅在全球少数几个中心对高度选择的患者进行。
虽然它被广泛用于择期手术,但紧急手术的腹腔镜检查仍然被认为过于具有挑战性,通常不建议使用。有许多原因包括与弥漫性腹膜炎,大量化脓性收集和粘连相关的技术困难。由于手术受到时间以及设备和手术人员的可及性的限制,特别是在农村医院,因此通常很难为非工作时间紧急程序或夜班计划腹腔镜方法。尽管如此,腹腔镜检查在急性腹部的诊断和治疗方面的潜在优势已得到强调[2]。
即使在存在大的脓性脓肿或弥漫性腹膜炎的情况下,也可以安全地进行腹腔镜检查以治疗急性复杂性阑尾炎。同样可以通过腹腔镜手术治疗坏疽或穿孔性胆囊炎。
穿孔性消化性溃疡(PPU)是腹腔镜检查可作为诊断工具的另一种急性病症,允许直接修复缺损并允许随后的腹膜腔灌洗,在术后疼痛减少,恢复快的方面提供实际优势早些时候重返工作岗位[3]。
这种微创方法在腹膜癌病的情况下变得非常有用,在适当时允许诊断以及姑息治疗(即,回肠造口术)。
腹腔镜检查也彻底改变了复杂憩室炎的方法,即使存在肠穿孔也是如此。事实上,腹腔镜灌洗最近已成为治疗伴有化脓性腹膜炎的穿孔憩室的有效替代方案。此外,如果需要Hartmann手术,可以通过腹腔镜安全地进行乙状结肠切除,并在拔除样本后形成末端造口。
最后,造口逆转可以在两个月后通过经肛门吻合结肠 - 直肠吻合术进行腹腔镜手术。在这种微创手术后,与开放式干预相比,粘连通常最小化。
其他条件可以有效地接触腹腔镜,包括小肠阻塞,特别是如果由于单个粘合带,单个带上的肠扭转缺血性小肠淤血,结肠癌引起的大肠梗阻,有或没有大腹腔内的弥漫性腹膜炎脓肿,切口疝等等。
使用腹腔镜进行紧急手术的主要禁忌症是由严重的出血性或感染性休克引起的血液动力学不稳定。另一个挑战涉及使用二氧化碳来创造气腹,因为多发性合并症的老年患者可能出现高碳酸血症和中毒性休克综合征的呼吸衰竭[4]。
本工作的目的是描述最常见的紧急手术条件对腹腔镜的影响。将总结最新的关于腹腔镜检查用于治疗最关键外科手术干预的科学文献。
阑尾炎
阑尾炎是西方世界腹腔外科急症的最常见原因[5]。阑尾炎的临床诊断仍然不完善,负面探索,尤其是育龄女性,仍然高达34%[6]。
自推出以来,开放式阑尾切除术(OA)已成为一个多世纪以来的黄金护理标准[7]。腹腔镜阑尾切除术(LA)最早于1983年被描述[8],其一些益处立即显现:腹膜腔的优越可视化,能够在正常阑尾和美容考虑的情况下诊断替代疾病。
在急性阑尾炎的情况下,LA现已被广泛接受作为护理的黄金标准[9,10]。许多研究表明LA是可行,安全和有效的[11-16]。这些研究表明,由于住院时间缩短,并发症发生率降低,早期恢复工作和恢复正常活动,LA优于OA [17,18]。
尽管如此,尚未达到LA对OA的统一使用。LA推定的较高成本是其主要限制因素之一。一些研究表明,由于使用更昂贵的一次性医疗设备,腹腔镜检查会增加手术室和供应费[19-21]。费用差异很大,可能受到技术和手术技巧的影响。
手术时间主要依赖于外科医生,学习曲线的增加与手术时间的减少相关[22]。
LA的大部分成本来自吻合器和一次性装置的日常使用。虽然吻合器易于使用,快速并且可以安全地关闭附肢残端,但是已经描述了用于固定的同样安全且廉价的选择。 Endoloops和体内打结已被证明是替代方法[23]。如果有穿孔基部或盲肠壁发生炎症,建议不要使用环。在这种情况下,吻合器是优选的更安全的封闭方法。
已经对使用吻合器和其他一次性装置以及与住院期间和随后的康复期间生产力损失相关的间接费用进行了经济分析[14]。考虑到这些成本,研究表明LA比整体OA便宜。即使在成本分析中考虑了腹腔镜转换为开放手术的高成本,LA仍然是当今使用最具成本效益的手术。
在过去十年中,开发了一种创新技术,即单切口腹腔镜手术(SILS),旨在改善美容,术后疼痛并恢复正常活动[24,25]。 Transumbilical SILS最近吸引了全世界外科医生的注意力,创造了进行几乎无疤痕手术的创新可能性[26](图(图11和图2).2)。一些研究和随机试验已经测试并比较单切口腹腔镜阑尾切除术(SILA)与LA显示相似的术后结果[27,28]。尽管如此,与LA相比,SILA的成本增加仍然是限制这种技术的主要缺点[29,30]。此外,由于同轴度,角度仪器的使用和它们之间的三角测量的损失使得SILS成为需要先进的腹腔镜技术的困难过程。这些因素可能与术后并发症发生率增加和手术时间延长有关[30]。
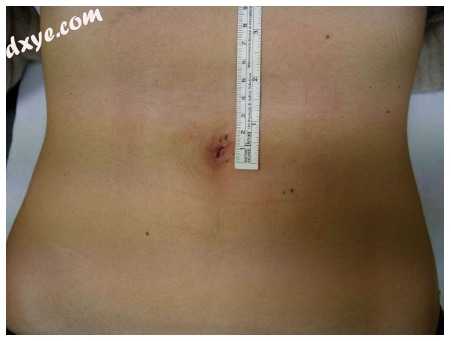
图1
单切口腹腔镜手术阑尾切除术治疗14岁女性:术后8天后出现脐部瘢痕。 个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。

图2
单切口腹腔镜手术,多端口腹腔镜转换术。正确的结肠切除术用于预期的阑尾切除术:功能和美学结果。该程序开始于预期的单切口腹腔镜手术阑尾切除术。在发现坏疽盲肠的广泛穿孔后,将该程序转换为多端口腹腔镜右结肠切除术。使用相机的umbelical端口,插入另外两个套管针:左髂窝中的5 mm套管针和左侧侧面的12 mm套管针作为操作端口并用于插入内窥镜。个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。
除了与切口(和套管针)数量减少相关的美容效果外,还认为这可以减少术后疼痛并加速术后恢复。尽管如此,早期试验并未就此问题达成共识[30-33]。
至于住院时间和恢复正常活动,SILA恢复时间几乎等于LA [27,28],因此,在选择一种手术而不是另一种手术时,这并不是一个决定性因素。
尽管手术部位感染率低是LA相对于OA的主要优势之一,但早期出现的单个腹腔镜入路点的出现可能会增加术后伤口感染的风险[34,35]。有趣的是,一项大型回顾性研究发现伤口感染率随着时间的推移变小,这表明感染率可能更多地取决于外科医生的经验而不是技术[36]。
另一个争论的问题涉及排水的使用。在SILS手术结束时留下漏极的决定使单脐切口的优势复杂化。
总之,LA是治疗急性和复杂性阑尾炎的首选方法,因此在某些能够使用该技术的中心,应考虑将SILA用于急性阑尾炎的微创治疗。
小肠梗阻
腹部粘连是肠梗阻的最常见原因,占小肠梗阻(SBO)的60%~70%[37]。
剖腹手术是腹腔粘连的最重要原因之一。剖腹手术后腹腔粘连的发生率估计高达94%-95%[37]。然而,开放性粘连溶解也是粘合剂SBO的主要手术治疗。
由于小的工作空间和固定障碍部位的固有困难以及对扩张的肠造成伤害的非常高的风险,SBO的腹腔镜粘连松解术从未被认为是过去肠粘连的合适的程序选择。
Bastug等人[38]于1991年首次报道了用于SBO的腹腔镜粘连松解术,用于分割单个粘合带。然而,腹腔镜手术治疗粘连性SBO的安全性仍不明确,因为只有少数报道显示其安全性,没有随机对照试验与腹腔镜粘连松解相比[39]。
腹腔镜手术治疗SBO的潜在优势相似,包括住院时间缩短,并发症少,手术时间短(图3).3)。更高的再次手术率,无法识别的肠切开术以及无法正确评估受损的肠道都被认为是腹腔镜干预SBO的缺点[40]。此外,据报道,与SBO腹腔镜检查相关的肠损伤率较高[41]。这可能取决于粘连的等级,外科医生的经验[42],热凝固用于解剖以及腹腔镜操作期间受损的触觉反馈。对于单带阻塞而不是弥漫性粘连,早期手术(住院后24小时与48小时)进行单次带阻塞而不是弥漫性粘连的患者之前不超过两次手术可能最适合进行腹腔镜粘连松解术[43]。一项研究[44]显示,仅进行阑尾切除术或胆囊切除术后SBO患者是腹腔镜治疗的良好候选者。

图3
腹腔镜粘连松解术治疗小肠梗阻后行中位剖腹手术:功能和美学效果。相机在半透明的端口的Hasson套管针中。将两个可操作的5mm套管针分别置于左侧腱膜和左侧髂窝中。个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。
因此,对于最近两次剖腹手术的特定患者,特别是阑尾切除术或胆囊切除术,疑似单带阻塞和早期症状出现后,建议进行腹腔镜粘连松解术治疗SBO。最终,必须有足够的外科医生经验和先进的腹腔镜技术才能安全地进行这种练习。
憩室炎
虽然结肠憩室影响了大约60%的80岁以上人群[45],但目前的数据显示,其中只有4%最终会发生急性憩室炎[46]。
尽管如此,急性憩室炎代表了全世界日益增加的手术问题。
根据脓肿,瘘管,梗阻或穿孔等并发症的存在,憩室炎可分为复杂或不复杂。通过CT成像和根据Hinchey分类[47]评分的复杂性憩室炎通常需要手术或经皮介入治疗。
过去,急性憩室炎的急诊手术在15%的病例中进行,以治疗急性憩室炎并发腹腔或盆腔脓肿[48]。今天,人们普遍认为,无腹膜炎(Hinchey I期)小于4 cm的小脓肿可以通过广谱抗生素,肠道休息和仅观察来成功治疗[49];而对于大于4 cm的肛周脓肿(Hinchey II期),建议采用CT引导下经皮引流[49]。
Hinchey III期和IV期憩室炎,大量难以接受的脓肿的存在以及保守治疗后3天内缺乏改善或恶化,都是急诊手术治疗的良好接受指征[49]。
在过去的几十年中,穿孔性憩室炎的手术方法发生了根本性的变化。
Hartmann的手术是上个世纪穿孔憩室炎无可争议的主要手术。最近,一些研究将非恢复性切除与原发吻合进行了比较[50-55]。有趣的是,在造口逆转率和其他并发症方面,显著差异导致了原发性吻合[56]。此外,研究已经研究了腹腔镜切除术和腹腔镜灌洗术作为治疗复杂憩室炎的标准开放手术的替代方法[57]。
穿孔性憩室炎的腹腔镜检查不仅可以确认诊断,还可以通过腹腔的灌洗来治疗。尚未达到腹腔镜灌洗治疗急性憩室炎的明确迹象[57]。尽管如此,目前的数据表明腹腔镜灌洗可能成为选定病例中穿孔性憩室炎的最终治疗方法[57]。腹腔镜灌洗需要仔细选择患者并评估隐匿性穿孔。此外,它仅适用于化脓性腹膜炎(Hinchey III)。如果发现穿孔,则需要切除有或没有原发吻合[56]。
1991年,雅各布斯报道了第一例用于憩室病的腹腔镜乙状结肠切除术[58]。迄今为止,许多研究和一些随机试验已经发表在这个主题上[57]。与标准开放式结肠切除术相比,选择性腹腔镜切除术既可行又安全,并且手术时间延长,术后并发症少,住院时间短[57]。腹腔镜结肠切除术的适应症尚不确定,尚未被Hinchey III期或IV期广泛接受[59](图(图44和图5).5)。当外科医生对该技术更有信心时,腹腔镜结肠切除术很可能被用作复杂憩室炎的标准外科手术。

图4
腹腔镜Hartmann在39岁女性穿孔性Hinchey III憩室炎的手术:结束结肠造口术和引流管。 在右髂窝上,使用大的12mm端口来引入内窥镜和远端结肠切除术。 在左侧,为助理外科医生插入了第四个端口。 然后通过将端口扩大到4cm切口从左侧提取乙状结肠。 然后使用相同的切口在左侧翼上形成末端结肠造口术。 个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。
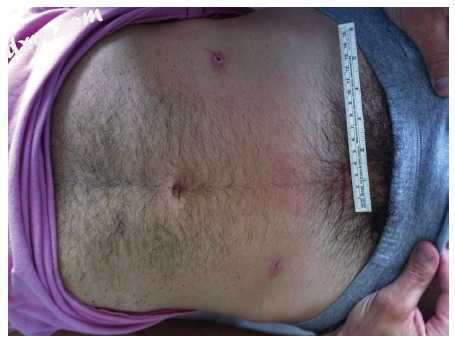
图5
切除主要吻合术治疗年轻患者的Hinchey IV憩室:功能和美学效果。使用耻骨上12mm套管针引入内窥镜并进行完全体内吻合术。然后通过将耻骨上切口扩大至4cm小切口开口来提取标本。个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。
急性胆囊炎
平均而言,36%的胆囊切除术是针对急性胆囊炎[60]。胆石症导致90%的急性胆囊炎病例[61];其余10%的非结石性胆囊炎[62]通常是由于其他继发性疾病,如创伤,烧伤,近期手术,多系统器官衰竭,肠外营养,艾滋病或缺血[61]。胆结石估计影响约10%-15%的西方人群[63-66],其中1%至4%每年会发生急性胆囊炎或症状性胆石症[67]。
腹腔镜胆囊切除术(LC)相对于标准开放手术治疗急性胆囊炎的普遍性和优越性已被广泛接受。在美国,每年大约进行150万例胆囊切除术[68],其中70%-90%是通过腹腔镜进行的[68,69]。
过去,由于急诊手术的发病率较高,开放手术的转换率较高,因此人们对LC感到担忧[70]。严重的炎症和纤维化粘连是分别在早期和延迟腹腔镜胆囊切除术中转换的主要原因[71,72],并且是与胆管损伤相关的最重要原因[73]。尽管回顾性研究报道了与早期腹腔镜手术相关的大量胆管损伤[74,75],但在随机试验中未发现显著差异[69]。急性胆囊炎的最佳手术时机一直是争论的话题。不久前,为了冷却炎症过程,对患者进行保守治疗,以便在数周后进行手术。目前的数据表明,早期腹腔镜胆囊切除术治疗急性胆囊炎在结果和费用方面优于晚期或延迟腹腔镜胆囊切除术[68,76]。在最初的72小时内,手术切除可能是最简单的,因为缺乏有组织的粘连[77],降低了胆管损伤的风险并降低了并发症的发生率。
一些作者现在已经讨论了早期胆囊切除术的概念,应该将其视为“黄金时段”。事实上,虽然指南建议在症状出现后48-72小时内进行腹腔镜胆囊切除术[78-80],但最近的一项随机试验表明,与延迟腹腔镜胆囊切除术相比,入院后24小时内进行的腹腔镜胆囊切除术更为优越[81]。 。
最近引入了经脐单切口腹腔镜胆囊切除术(SILC),旨在通过不留下可见的外部腹部疤痕来改善美容效果。由于手术证据隐藏在脐内,SILC随后减少术后疼痛并加速术后恢复。然而有趣的是,比较SILC与LC的随机试验显示视觉模拟量表疼痛评分或术后镇痛给药无差异[82,83]。随着切口长度的增加,总的伤口张力可能会非线性上升[84],因此多个切口的张力可能小于相同总长度的单个切口的总张力[84]。因此,使用两个小套管针应该比使用单个大套管针更好[82]。此外,尽管SILS中的皮肤切口较小,但筋膜缺损的总尺寸可能等于经典腹腔镜检查所需的尺寸。
尽管SILC与手术时间稍长有关[82,83],主要是由于执行该手术所需的先进腹腔镜技术,该手术也可能对术后并发症发生率产生负面影响。由于可用的随访时间短,关于切口疝率的数据很少,仍需要更多的比较证据。从理论上讲,较大的筋膜切口与SILS会增加术后疝气的风险。
最后,在科学文献中描述为SILC的程序中存在异质性,特别是关于不同多端口设备和仪器的使用。
SILC可被视为LC的安全替代品,用于治疗选定的无并发症患者的胆结石相关疾病。但是,在提倡广泛使用这种技术之前,还需要进一步研究。
PPU
尽管随着随后在临床实践中引入质子泵抑制剂治疗确定幽门螺杆菌作为主要原因,PPU的发病率急剧下降[85,86],PPU的诊断在过去十年中一直在增加,这可能是由于大规模使用非甾体类抗炎药[87]。
PPU的手术治疗包括通过直接缝合修复胃或十二指肠缺损,有或没有放置网膜贴片,腹膜灌洗和引流。
多年前在腹腔镜时代开始时首次描述了腹腔镜修复PPU的尝试[88,89]。 PPU的腹腔镜方法具有几个优点,包括确认诊断,随后确定溃疡和可能其闭合,腹膜腔灌洗,所有这些都不需要剖腹手术(图66和图7)。 7)。然而,与开放式方法相比,早期随机试验未发现腹腔镜PPU修复的任何优势[90]。

图6
十二指肠穿孔的四针套管腹腔镜胃十二指肠切除术。 A:“开放式”十二指肠穿孔; B:从胰头部解剖发炎的幽门; C:十二指肠切除术; D:横向十二指肠残端; E:在胃后壁上进行后侧内部吻合器吻合术; F:用间断缝合闭合肠切开术; G:功能和美学效果。 个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。

图7
腹腔镜修复穿孔性消化性溃疡后的9个术后日:功能和美学效果。个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。
在最新的文献中,腹腔镜检查已成为PPU传统开放治疗的可行且安全有效的替代方案,如果由专业操作人员对正确选择的患者进行[91]。尽管如此,只进行了一些随机试验,比较腹腔镜与PPU的开放性修复,但没有一项报告在术后疼痛或并发症方面存在统计学上的显著差异[90]。最近的一项例外是一项近期随机对照试验,显示腹腔镜下PPU的修复与术后疼痛,住院时间和发病率降低有关[92]。
尽管PPU的腹腔镜检查在术后发病率和死亡率方面提供了优于开放性修复的潜在优势,但公布的数据很少,需要进一步随机对照试验,以获得更大的样本量,以得出有根据的结论。
腹部创伤
必须绝对避免腹部外伤的腹腔镜检查,因为它与并发症的高发生率相关,这是昨天的药[93]。
腹腔镜探查可以提供决定性信息,从而防止延迟提供最终治疗[94-96]。在选定病例中,必须为血流动力学稳定的患者保留腹腔镜检查。早期系列研究表明,腹腔镜检查可减少阴性剖腹手术[96],与额外手术创伤相关的发病率和死亡率降低[95]。
当放射学成像存在疑问时,腹腔镜检查也可用于疑似中空内脏损伤或膈肌病变的血流动力学稳定患者。 在这种情况下,由于疑似病变的高风险,不建议进行非手术治疗(NOM)[97,98]。 在这个角色中,腹腔镜检查可以避免50%以上的阴性剖腹手术[97,99]。 腹腔镜检查也可以是治疗性的,并允许对许多类型的损伤进行明确的治疗,例如通过直接缝合修复膈肌或中空内脏损伤(图88和图9)。 此外,如果检测到,可以通过腹腔镜治疗肠系膜裂伤,通常是创伤后腹腔内出血的原因。

图8
一个大的完全穿孔的空肠肠系膜边界,壁有180°裂伤。 A:腹膜穿透; B:腹腔镜探查和穿孔部位的个性化; C:肠梗阻广泛穿孔; D:在有限的空肠切除术后进行侧向体内吻合器吻合术; E:功能和美学效果。 个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。

图9
腹部镜下修复腹部钝性创伤后的肠穿孔。A:穿孔部位的个性化; B:直接缝合修复缺损; C:功能和美学效果。个人提供由S. Di Saverio博士,医学博士,FACS,FRCS提供。
如果NOM失败,仅在血流动力学稳定的患者中,应首先尝试腹腔镜手术。
对于肝脏相关并发症如出血,胆汁瘤,肝脓肿或坏死以及腹腔室综合征的发展[102,104],也可提出延迟性腹腔镜检查,用于诊断和治疗目的[100,101]。
结论
手术作为一项科学努力,是一门不断变化的,不断发展的学科。腹腔镜检查是手术进展的直接结果。对于急诊手术,腹腔镜检查改变了急性胆囊炎的治疗方法,现已被公认为急性阑尾炎治疗的标准治疗方法。此外,腹腔镜检查已被用于治疗许多其他紧急情况,证明其可能影响传统上用开放手术治疗的许多其他疾病。
在最近的科学文献的支持下,作者认为腹腔镜检查不再仅限于选择性患者。作者必须对紧急腹腔镜检查留下过时的,消极的态度,并将这种微创手术技术扩展到更广泛的急性腹部病例。
参考:
Advances in laparoscopy for acute care surgery and trauma
1. Di Saverio S. Emergency laparoscopy: a new emerging discipline for treating abdominal emergencies attempting to minimize costs and invasiveness and maximize outcomes and patients’ comfort. J Trauma Acute Care Surg. 2014;77:338–350. [PubMed] [Google Scholar]
2. Paterson-Brown S. Emergency laparoscopic surgery. Br J Surg. 1993;80:279–283. [PubMed] [Google Scholar]
3. Di Saverio S, Bassi M, Smerieri N, Masetti M, Ferrara F, Fabbri C, Ansaloni L, Ghersi S, Serenari M, Coccolini F, et al. Diagnosis and treatment of perforated or bleeding peptic ulcers: 2013 WSES position paper. World J Emerg Surg. 2014;9:45. [PMC free article] [PubMed] [Google Scholar]
4. Navez B, Tassetti V, Scohy JJ, Mutter D, Guiot P, Evrard S, Marescaux J. Laparoscopic management of acute peritonitis. Br J Surg. 1998;85:32–36. [PubMed] [Google Scholar]
5. Buckius MT, McGrath B, Monk J, Grim R, Bell T, Ahuja V. Changing epidemiology of acute appendicitis in the United States: study period 1993-2008. J Surg Res. 2012;175:185–190. [PubMed] [Google Scholar]
6. Larsson PG, Henriksson G, Olsson M, Boris J, Ströberg P, Tronstad SE, Skullman S. Laparoscopy reduces unnecessary appendicectomies and improves diagnosis in fertile women. A randomized study. Surg Endosc. 2001;15:200–202. [PubMed] [Google Scholar]
7. McBurney C. IV. The Incision Made in the Abdominal Wall in Cases of Appendicitis, with a Description of a New Method of Operating. Ann Surg. 1894;20:38–43. [PMC free article] [PubMed] [Google Scholar]
8. Semm K. Endoscopic appendectomy. Endoscopy. 1983;15:59–64. [PubMed] [Google Scholar]
9. Heinzelmann M, Simmen HP, Cummins AS, Largiadèr F. Is laparoscopic appendectomy the new ‘gold standard’? Arch Surg. 1995;130:782–785. [PubMed] [Google Scholar]
10. Kehagias I, Karamanakos SN, Panagiotopoulos S, Panagopoulos K, Kalfarentzos F. Laparoscopic versus open appendectomy: which way to go? World J Gastroenterol. 2008;14:4909–4914. [PMC free article] [PubMed] [Google Scholar]
11. Huang MT, Wei PL, Wu CC, Lai IR, Chen RJ, Lee WJ. Needlescopic, laparoscopic, and open appendectomy: a comparative study. Surg Laparosc Endosc Percutan Tech. 2001;11:306–312. [PubMed] [Google Scholar]
12. Ignacio RC, Burke R, Spencer D, Bissell C, Dorsainvil C, Lucha PA. Laparoscopic versus open appendectomy: what is the real difference? Results of a prospective randomized double-blinded trial. Surg Endosc. 2004;18:334–337. [PubMed] [Google Scholar]
13. Lintula H, Kokki H, Vanamo K, Valtonen H, Mattila M, Eskelinen M. The costs and effects of laparoscopic appendectomy in children. Arch Pediatr Adolesc Med. 2004;158:34–37. [PubMed] [Google Scholar]
14. Long KH, Bannon MP, Zietlow SP, Helgeson ER, Harmsen WS, Smith CD, Ilstrup DM, Baerga-Varela Y, Sarr MG. A prospective randomized comparison of laparoscopic appendectomy with open appendectomy: Clinical and economic analyses. Surgery. 2001;129:390–400. [PubMed] [Google Scholar]
15. Oka T, Kurkchubasche AG, Bussey JG, Wesselhoeft CW, Tracy TF, Luks FI. Open and laparoscopic appendectomy are equally safe and acceptable in children. Surg Endosc. 2004;18:242–245. [PubMed] [Google Scholar]
16. Olmi S, Magnone S, Bertolini A, Croce E. Laparoscopic versus open appendectomy in acute appendicitis: a randomized prospective study. Surg Endosc. 2005;19:1193–1195. [PubMed] [Google Scholar]
17. Ohtani H, Tamamori Y, Arimoto Y, Nishiguchi Y, Maeda K, Hirakawa K. Meta-analysis of the results of randomized controlled trials that compared laparoscopic and open surgery for acute appendicitis. J Gastrointest Surg. 2012;16:1929–1939. [PubMed] [Google Scholar]
18. Wei B, Qi CL, Chen TF, Zheng ZH, Huang JL, Hu BG, Wei HB. Laparoscopic versus open appendectomy for acute appendicitis: a metaanalysis. Surg Endosc. 2011;25:1199–1208. [PubMed] [Google Scholar]
19. Harrell AG, Lincourt AE, Novitsky YW, Rosen MJ, Kuwada TS, Kercher KW, Sing RF, Heniford BT. Advantages of laparoscopic appendectomy in the elderly. Am Surg. 2006;72:474–480. [PubMed] [Google Scholar]
20. McCahill LE, Pellegrini CA, Wiggins T, Helton WS. A clinical outcome and cost analysis of laparoscopic versus open appendectomy. Am J Surg. 1996;171:533–537. [PubMed] [Google Scholar]
21. Sauerland S, Jaschinski T, Neugebauer EA. Laparoscopic versus open surgery for suspected appendicitis. Cochrane Database Syst Rev. 2010;(10):CD001546. [PubMed] [Google Scholar]
22. Bennett J, Boddy A, Rhodes M. Choice of approach for appendicectomy: a meta-analysis of open versus laparoscopic appendicectomy. Surg Laparosc Endosc Percutan Tech. 2007;17:245–255. [PubMed] [Google Scholar]
23. Di Saverio S, Mandrioli M, Sibilio A, Smerieri N, Lombardi R, Catena F, Ansaloni L, Tugnoli G, Masetti M, Jovine E. A cost-effective technique for laparoscopic appendectomy: outcomes and costs of a case-control prospective single-operator study of 112 unselected consecutive cases of complicated acute appendicitis. J Am Coll Surg. 2014;218:e51–e65. [PubMed] [Google Scholar]
24. Pelosi MA, Pelosi MA. Laparoscopic appendectomy using a single umbilical puncture (minilaparoscopy) J Reprod Med. 1992;37:588–594. [PubMed] [Google Scholar]
25. Piskun G, Rajpal S. Transumbilical laparoscopic cholecystectomy utilizes no incisions outside the umbilicus. J Laparoendosc Adv Surg Tech A. 1999;9:361–364. [PubMed] [Google Scholar]
26. Bhangu A, Søreide K, Di Saverio S, Assarsson JH, Drake FT. Acute appendicitis: modern understanding of pathogenesis, diagnosis, and management. Lancet. 2015;386:1278–1287. [PubMed] [Google Scholar]
27. Hua J, Gong J, Xu B, Yang T, Song Z. Single-incision versus conventional laparoscopic appendectomy: a meta-analysis of randomized controlled trials. J Gastrointest Surg. 2014;18:426–436. [PubMed] [Google Scholar]
28. Markar SR, Karthikesalingam A, Di Franco F, Harris AM. Systematic review and meta-analysis of single-incision versus conventional multiport appendicectomy. Br J Surg. 2013;100:1709–1718. [PubMed] [Google Scholar]
29. Chow A, Purkayastha S, Nehme J, Darzi LA, Paraskeva P. Single incision laparoscopic surgery for appendicectomy: a retrospective comparative analysis. Surg Endosc. 2010;24:2567–2574. [PubMed] [Google Scholar]
30. St Peter SD, Adibe OO, Juang D, Sharp SW, Garey CL, Laituri CA, Murphy JP, Andrews WS, Sharp RJ, Snyder CL, et al. Single incision versus standard 3-port laparoscopic appendectomy: a prospective randomized trial. Ann Surg. 2011;254:586–590. [PubMed] [Google Scholar]
31. Park YH, Kang MY, Jeong MS, Choi H, Kim HH. Laparoendoscopic single-site nephrectomy using a homemade single-port device for single-system ectopic ureter in a child: initial case report. J Endourol. 2009;23:833–835. [PubMed] [Google Scholar]
32. Frutos MD, Abrisqueta J, Lujan J, Abellan I, Parrilla P. Randomized prospective study to compare laparoscopic appendectomy versus umbilical single-incision appendectomy. Ann Surg. 2013;257:413–418. [PubMed] [Google Scholar]
33. Teoh AY, Chiu PW, Wong TC, Poon MC, Wong SK, Leong HT, Lai PB, Ng EK. A double-blinded randomized controlled trial of laparoendoscopic single-site access versus conventional 3-port appendectomy. Ann Surg. 2012;256:909–914. [PubMed] [Google Scholar]
34. Garey CL, Laituri CA, Ostlie DJ, Snyder CL, Andrews WS, Holcomb GW, St Peter SD. Single-incision laparoscopic surgery in children: initial single-center experience. J Pediatr Surg. 2011;46:904–907. [PubMed] [Google Scholar]
35. Ponsky TA, Diluciano J, Chwals W, Parry R, Boulanger S. Early experience with single-port laparoscopic surgery in children. J Laparoendosc Adv Surg Tech A. 2009;19:551–553. [PubMed] [Google Scholar]
36. Muensterer OJ, Puga Nougues C, Adibe OO, Amin SR, Georgeson KE, Harmon CM. Appendectomy using single-incision pediatric endosurgery for acute and perforated appendicitis. Surg Endosc. 2010;24:3201–3204. [PubMed] [Google Scholar]
37. Di Saverio S, Coccolini F, Galati M, Smerieri N, Biffl WL, Ansaloni L, Tugnoli G, Velmahos GC, Sartelli M, Bendinelli C, et al. Bologna guidelines for diagnosis and management of adhesive small bowel obstruction (ASBO): 2013 update of the evidence-based guidelines from the world society of emergency surgery ASBO working group. World J Emerg Surg. 2013;8:42. [PMC free article] [PubMed] [Google Scholar]
38. Bastug DF, Trammell SW, Boland JP, Mantz EP, Tiley EH. Laparoscopic adhesiolysis for small bowel obstruction. Surg Laparosc Endosc. 1991;1:259–262. [PubMed] [Google Scholar]
39. Cirocchi R, Abraha I, Farinella E, Montedori A, Sciannameo F. Laparoscopic versus open surgery in small bowel obstruction. Cochrane Database Syst Rev. 2010;(2):CD007511. [PubMed] [Google Scholar]
40. Johnson KN, Chapital AB, Harold KL, Merritt MV, Johnson DJ. Laparoscopic management of acute small bowel obstruction: evaluating the need for resection. J Trauma Acute Care Surg. 2012;72:25–30; discussion 30-31; quiz 317. [PubMed] [Google Scholar]
41. Suter M, Zermatten P, Halkic N, Martinet O, Bettschart V. Laparoscopic management of mechanical small bowel obstruction: are there predictors of success or failure? Surg Endosc. 2000;14:478–483. [PubMed] [Google Scholar]
42. Bailey IS, Rhodes M, O’Rourke N, Nathanson L, Fielding G. Laparoscopic management of acute small bowel obstruction. Br J Surg. 1998;85:84–87. [PubMed] [Google Scholar]
43. Levard H, Boudet MJ, Msika S, Molkhou JM, Hay JM, Laborde Y, Gillet M, Fingerhut A. Laparoscopic treatment of acute small bowel obstruction: a multicentre retrospective study. ANZ J Surg. 2001;71:641–646. [PubMed] [Google Scholar]
44. Grafen FC, Neuhaus V, Schöb O, Turina M. Management of acute small bowel obstruction from intestinal adhesions: indications for laparoscopic surgery in a community teaching hospital. Langenbecks Arch Surg. 2010;395:57–63. [PubMed] [Google Scholar]
45. Andersen JC, Bundgaard L, Elbrønd H, Laurberg S, Walker LR, Støvring J. Danish national guidelines for treatment of diverticular disease. Dan Med J. 2012;59:C4453. [PubMed] [Google Scholar]
46. Shahedi K, Fuller G, Bolus R, Cohen E, Vu M, Shah R, Agarwal N, Kaneshiro M, Atia M, Sheen V, et al. Long-term risk of acute diverticulitis among patients with incidental diverticulosis found during colonoscopy. Clin Gastroenterol Hepatol. 2013;11:1609–1613. [PMC free article] [PubMed] [Google Scholar]
47. Hinchey EJ, Schaal PG, Richards GK. Treatment of perforated diverticular disease of the colon. Adv Surg. 1978;12:85–109. [PubMed] [Google Scholar]
48. Rodkey GV, Welch CE. Changing patterns in the surgical treatment of diverticular disease. Ann Surg. 1984;200:466–478. [PMC free article] [PubMed] [Google Scholar]
49. Jacobs DO. Clinical practice. Diverticulitis. N Engl J Med. 2007;357:2057–2066. [PubMed] [Google Scholar]
50. Salem L, Flum DR. Primary anastomosis or Hartmann’s procedure for patients with diverticular peritonitis? A systematic review. Dis Colon Rectum. 2004;47:1953–1964. [PubMed] [Google Scholar]
51. Gooszen AW, Tollenaar RA, Geelkerken RH, Smeets HJ, Bemelman WA, Van Schaardenburgh P, Gooszen HG. Prospective study of primary anastomosis following sigmoid resection for suspected acute complicated diverticular disease. Br J Surg. 2001;88:693–697. [PubMed] [Google Scholar]
52. Schilling MK, Maurer CA, Kollmar O, Büchler MW. Primary vs. secondary anastomosis after sigmoid colon resection for perforated diverticulitis (Hinchey Stage III and IV): a prospective outcome and cost analysis. Dis Colon Rectum. 2001;44:699–703; discussion 703-705. [PubMed] [Google Scholar]
53. Toro A, Mannino M, Reale G, Cappello G, Di Carlo I. Primary anastomosis vs Hartmann procedure in acute complicated diverticulitis. Evolution over the last twenty years. Chirurgia (Bucur) 2012;107:598–604. [PubMed] [Google Scholar]
54. Vermeulen J, Coene PP, Van Hout NM, van der Harst E, Gosselink MP, Mannaerts GH, Weidema WF, Lange JF. Restoration of bowel continuity after surgery for acute perforated diverticulitis: should Hartmann’s procedure be considered a one-stage procedure? Colorectal Dis. 2009;11:619–624. [PubMed] [Google Scholar]
55. Zorcolo L, Covotta L, Carlomagno N, Bartolo DC. Safety of primary anastomosis in emergency colo-rectal surgery. Colorectal Dis. 2003;5:262–269. [PubMed] [Google Scholar]
56. McDermott FD, Collins D, Heeney A, Winter DC. Minimally invasive and surgical management strategies tailored to the severity of acute diverticulitis. Br J Surg. 2014;101:e90–e99. [PubMed] [Google Scholar]
57. Gaertner WB, Kwaan MR, Madoff RD, Willis D, Belzer GE, Rothenberger DA, Melton GB. The evolving role of laparoscopy in colonic diverticular disease: a systematic review. World J Surg. 2013;37:629–638. [PubMed] [Google Scholar]
58. Jacobs M, Verdeja JC, Goldstein HS. Minimally invasive colon resection (laparoscopic colectomy) Surg Laparosc Endosc. 1991;1:144–150. [PubMed] [Google Scholar]
59. Andeweg CS, Mulder IM, Felt-Bersma RJ, Verbon A, van der Wilt GJ, van Goor H, Lange JF, Stoker J, Boermeester MA, Bleichrodt RP. Guidelines of diagnostics and treatment of acute left-sided colonic diverticulitis. Dig Surg. 2013;30:278–292. [PubMed] [Google Scholar]
60. Glasgow RE, Cho M, Hutter MM, Mulvihill SJ. The spectrum and cost of complicated gallstone disease in California. Arch Surg. 2000;135:1021–1025; discussion 1025-1027. [PubMed] [Google Scholar]
61. Kimura Y, Takada T, Kawarada Y, Nimura Y, Hirata K, Sekimoto M, Yoshida M, Mayumi T, Wada K, Miura F, et al. Definitions, pathophysiology, and epidemiology of acute cholangitis and cholecystitis: Tokyo Guidelines. J Hepatobiliary Pancreat Surg. 2007;14:15–26. [PMC free article] [PubMed] [Google Scholar]
62. Williamson RC. Acalculous disease of the gall bladder. Gut. 1988;29:860–872. [PMC free article] [PubMed] [Google Scholar]
63. Janzon L, Aspelin P, Eriksson S, Hildell J, Trell E, Ostberg H. Ultrasonographic screening for gallstone disease in middle-aged women. Detection rate, symptoms, and biochemical features. Scand J Gastroenterol. 1985;20:706–710. [PubMed] [Google Scholar]
64. Jørgensen T. Prevalence of gallstones in a Danish population. Am J Epidemiol. 1987;126:912–921. [PubMed] [Google Scholar]
65. Muhrbeck O, Ahlberg J. Prevalence of gallstone disease in a Swedish population. Scand J Gastroenterol. 1995;30:1125–1128. [PubMed] [Google Scholar]
66. Tazuma S. Gallstone disease: Epidemiology, pathogenesis, and classification of biliary stones (common bile duct and intrahepatic) Best Pract Res Clin Gastroenterol. 2006;20:1075–1083. [PubMed] [Google Scholar]
67. Halldestam I, Enell EL, Kullman E, Borch K. Development of symptoms and complications in individuals with asymptomatic gallstones. Br J Surg. 2004;91:734–738. [PubMed] [Google Scholar]
68. Gurusamy KS, Davidson C, Gluud C, Davidson BR. Early versus delayed laparoscopic cholecystectomy for people with acute cholecystitis. Cochrane Database Syst Rev. 2013;6:CD005440. [PubMed] [Google Scholar]
69. Gurusamy K, Samraj K, Gluud C, Wilson E, Davidson BR. Meta-analysis of randomized controlled trials on the safety and effectiveness of early versus delayed laparoscopic cholecystectomy for acute cholecystitis. Br J Surg. 2010;97:141–150. [PubMed] [Google Scholar]
70. Ambe P, Weber SA, Christ H, Wassenberg D. Cholecystectomy for acute cholecystitis. How time-critical are the so called “golden 72 hours”? Or better “golden 24 hours” and “silver 25-72 hour”? A case control study. World J Emerg Surg. 2014;9:60. [PMC free article] [PubMed] [Google Scholar]
71. Peng WK, Sheikh Z, Nixon SJ, Paterson-Brown S. Role of laparoscopic cholecystectomy in the early management of acute gallbladder disease. Br J Surg. 2005;92:586–591. [PubMed] [Google Scholar]
72. Lo CM, Liu CL, Fan ST, Lai EC, Wong J. Prospective randomized study of early versus delayed laparoscopic cholecystectomy for acute cholecystitis. Ann Surg. 1998;227:461–467. [PMC free article] [PubMed] [Google Scholar]
73. Richardson MC, Bell G, Fullarton GM. Incidence and nature of bile duct injuries following laparoscopic cholecystectomy: an audit of 5913 cases. West of Scotland Laparoscopic Cholecystectomy Audit Group. Br J Surg. 1996;83:1356–1360. [PubMed] [Google Scholar]
74. Russell JC, Walsh SJ, Mattie AS, Lynch JT. Bile duct injuries, 1989-1993. A statewide experience. Connecticut Laparoscopic Cholecystectomy Registry. Arch Surg. 1996;131:382–388. [PubMed] [Google Scholar]
75. Söderlund C, Frozanpor F, Linder S. Bile duct injuries at laparoscopic cholecystectomy: a single-institution prospective study. Acute cholecystitis indicates an increased risk. World J Surg. 2005;29:987–993. [PubMed] [Google Scholar]
76. Johner A, Raymakers A, Wiseman SM. Cost utility of early versus delayed laparoscopic cholecystectomy for acute cholecystitis. Surg Endosc. 2013;27:256–262. [PubMed] [Google Scholar]
77. Zhu B, Zhang Z, Wang Y, Gong K, Lu Y, Zhang N. Comparison of laparoscopic cholecystectomy for acute cholecystitis within and beyond 72 h of symptom onset during emergency admissions. World J Surg. 2012;36:2654–2658. [PubMed] [Google Scholar]
78. Mayumi T, Takada T, Kawarada Y, Nimura Y, Yoshida M, Sekimoto M, Miura F, Wada K, Hirota M, Yamashita Y, et al. Results of the Tokyo Consensus Meeting Tokyo Guidelines. J Hepatobiliary Pancreat Surg. 2007;14:114–121. [PMC free article] [PubMed] [Google Scholar]
79. Miura F, Takada T, Strasberg SM, Solomkin JS, Pitt HA, Gouma DJ, Garden OJ, Büchler MW, Yoshida M, Mayumi T, et al. TG13 flowchart for the management of acute cholangitis and cholecystitis. J Hepatobiliary Pancreat Sci. 2013;20:47–54. [PubMed] [Google Scholar]
80. Takada T, Strasberg SM, Solomkin JS, Pitt HA, Gomi H, Yoshida M, Mayumi T, Miura F, Gouma DJ, Garden OJ, et al. TG13: Updated Tokyo Guidelines for the management of acute cholangitis and cholecystitis. J Hepatobiliary Pancreat Sci. 2013;20:1–7. [PubMed] [Google Scholar]
81. Gutt CN, Encke J, Köninger J, Harnoss JC, Weigand K, Kipfmüller K, Schunter O, Götze T, Golling MT, Menges M, et al. Acute cholecystitis: early versus delayed cholecystectomy, a multicenter randomized trial (ACDC study, NCT00447304) Ann Surg. 2013;258:385–393. [PubMed] [Google Scholar]
82. Ma J, Cassera MA, Spaun GO, Hammill CW, Hansen PD, Aliabadi-Wahle S. Randomized controlled trial comparing single-port laparoscopic cholecystectomy and four-port laparoscopic cholecystectomy. Ann Surg. 2011;254:22–27. [PubMed] [Google Scholar]
83. Lee PC, Lo C, Lai PS, Chang JJ, Huang SJ, Lin MT, Lee PH. Randomized clinical trial of single-incision laparoscopic cholecystectomy versus minilaparoscopic cholecystectomy. Br J Surg. 2010;97:1007–1012. [PubMed] [Google Scholar]
84. Blinman T. Incisions do not simply sum. Surg Endosc. 2010;24:1746–1751. [PubMed] [Google Scholar]
85. Coghlan JG, Gilligan D, Humphries H, McKenna D, Dooley C, Sweeney E, Keane C, O’Morain C. Campylobacter pylori and recurrence of duodenal ulcers--a 12-month follow-up study. Lancet. 1987;2:1109–1111. [PubMed] [Google Scholar]
86. Bashinskaya B, Nahed BV, Redjal N, Kahle KT, Walcott BP. Trends in Peptic Ulcer Disease and the Identification of Helicobacter Pylori as a Causative Organism: Population-based Estimates from the US Nationwide Inpatient Sample. J Glob Infect Dis. 2011;3:366–370. [PMC free article] [PubMed] [Google Scholar]
87. Gunshefski L, Flancbaum L, Brolin RE, Frankel A. Changing patterns in perforated peptic ulcer disease. Am Surg. 1990;56:270–274. [PubMed] [Google Scholar]
88. Mouret P, François Y, Vignal J, Barth X, Lombard-Platet R. Laparoscopic treatment of perforated peptic ulcer. Br J Surg. 1990;77:1006. [PubMed] [Google Scholar]
89. Nathanson LK, Easter DW, Cuschieri A. Laparoscopic repair/peritoneal toilet of perforated duodenal ulcer. Surg Endosc. 1990;4:232–233. [PubMed] [Google Scholar]
90. Sanabria A, Villegas MI, Morales Uribe CH. Laparoscopic repair for perforated peptic ulcer disease. Cochrane Database Syst Rev. 2013;2:CD004778. [PubMed] [Google Scholar]
91. Bertleff MJ, Lange JF. Laparoscopic correction of perforated peptic ulcer: first choice? A review of literature. Surg Endosc. 2010;24:1231–1239. [PMC free article] [PubMed] [Google Scholar]
92. Siu WT, Leong HT, Law BK, Chau CH, Li AC, Fung KH, Tai YP, Li MK. Laparoscopic repair for perforated peptic ulcer: a randomized controlled trial. Ann Surg. 2002;235:313–319. [PMC free article] [PubMed] [Google Scholar]
93. Villavicencio RT, Aucar JA. Analysis of laparoscopy in trauma. J Am Coll Surg. 1999;189:11–20. [PubMed] [Google Scholar]
94. Ortega AE, Tang E, Froes ET, Asensio JA, Katkhouda N, Demetriades D. Laparoscopic evaluation of penetrating thoracoabdominal traumatic injuries. Surg Endosc. 1996;10:19–22. [PubMed] [Google Scholar]
95. Sosa JL, Arrillaga A, Puente I, Sleeman D, Ginzburg E, Martin L. Laparoscopy in 121 consecutive patients with abdominal gunshot wounds. J Trauma. 1995;39:501–504; discussion 504-506. [PubMed] [Google Scholar]
96. Sosa JL, Baker M, Puente I, Sims D, Sleeman D, Ginzburg E, Martin L. Negative laparotomy in abdominal gunshot wounds: potential impact of laparoscopy. J Trauma. 1995;38:194–197. [PubMed] [Google Scholar]
97. Leppäniemi A, Haapiainen R. Diagnostic laparoscopy in abdominal stab wounds: a prospective, randomized study. J Trauma. 2003;55:636–645. [PubMed] [Google Scholar]
98. Sauerland S, Agresta F, Bergamaschi R, Borzellino G, Budzynski A, Champault G, Fingerhut A, Isla A, Johansson M, Lundorff P, et al. Laparoscopy for abdominal emergencies: evidence-based guidelines of the European Association for Endoscopic Surgery. Surg Endosc. 2006;20:14–29. [PubMed] [Google Scholar]
99. Chol YB, Lim KS. Therapeutic laparoscopy for abdominal trauma. Surg Endosc. 2003;17:421–427. [PubMed] [Google Scholar]
100. Letoublon C, Chen Y, Arvieux C, Voirin D, Morra I, Broux C, Risse O. Delayed celiotomy or laparoscopy as part of the nonoperative management of blunt hepatic trauma. World J Surg. 2008;32:1189–1193. [PubMed] [Google Scholar]
101. Marzano E, Rosso E, Oussoultzoglou E, Collange O, Bachellier P, Pessaux P. Laparoscopic treatment of biliary peritonitis following nonoperative management of blunt liver trauma. World J Emerg Surg. 2010;5:26. [PMC free article] [PubMed] [Google Scholar]
102. Chen RJ, Fang JF, Lin BC, Hsu YB, Kao JL, Kao YC, Chen MF. Selective application of laparoscopy and fibrin glue in the failure of nonoperative management of blunt hepatic trauma. J Trauma. 1998;44:691–695. [PubMed] [Google Scholar]
103. Kozar RA, Moore JB, Niles SE, Holcomb JB, Moore EE, Cothren CC, Hartwell E, Moore FA. Complications of nonoperative management of high-grade blunt hepatic injuries. J Trauma. 2005;59:1066–1071. [PubMed] [Google Scholar]
104. Kozar RA, Moore FA, Cothren CC, Moore EE, Sena M, Bulger EM, Miller CC, Eastridge B, Acheson E, Brundage SI, et al. Risk factors for hepatic morbidity following nonoperative management: multicenter study. Arch Surg. 2006;141:451–458; discussion 458-459. [PubMed] [Google Scholar] |


