马上注册,结交更多好友,享用更多功能,让你轻松玩转社区。
您需要 登录 才可以下载或查看,没有账号?注册
×
目的:
紧急护理管理
背景:
仅凭经验不足以确保成功进行腹腔镜胆囊切除术(LC),尽管LC已在全球范围内广泛应用。医源性胆道损伤发生在学习曲线之外。
案例报告:
腹腔镜胆囊切除术中的胆道损伤由解剖学错误识别引起。已经建立了关键安全性的使用,以识别胆囊动脉和胆囊管,因为胆囊管可以被炎症(漏斗状胆囊管)隐藏。 7名因急性胆囊炎而接受急诊腹腔镜胆囊切除术的患者在手术过程中接受了安全方案的批判性观察。 5名男性和2名女性(平均年龄63.0±13.0岁)包括5例急性重症胆囊炎和2例急性中度胆囊炎。完成安全性暴露临界观点的平均手术时间为54.0±17.4分钟。没有病例转为开放手术。行走和正常饮食的平均术后持续时间分别为0.7±0.5天和1.0±0.6天。术后患者出院的平均时间为3.9±0.9天。在所有7例中,术后病程平安无事。介绍了该外科手术的方案,并附有示意图和视频。
结论:
7例患者接受了中重度急性胆囊炎并接受了腹腔镜胆囊切除术的病例系列,使用安全方案的临界观点,显示良好的术后结果,无手术并发症。
主题词:胆囊切除术,腹腔镜;胆囊炎,急性;胆囊;腹腔镜;腹腔镜检查
背景
腹腔镜胆囊切除术现已在世界范围内使用,因为其公认和有效的优势[1]。腹腔镜胆囊切除术具有快速的学习曲线,因为在腹腔镜手术中不需要诸如淋巴结清扫和吻合口重建等技术[1,2]。第一例腹腔镜胆囊切除术于1989年报道[3],随后在世界范围内使用[4-7]。然而,临床研究表明,单凭外科医生的经验不足以确保腹腔镜胆囊切除术治疗急性胆囊炎的成功[2]。对于任何外科医生来说,意外的胆道损伤是一个可怕的噩梦,并且这种医源性并发症通常是由于外科医生假设胆囊动脉和胆囊管的解剖位置所致的解剖学错误识别引起的,尽管视野被改变了炎症[1,2]。
由于认识到急性胆囊炎腹腔镜胆囊切除术中关键动脉和胆管结构可视化不良引起的医源性并发症,1995年提出了“安全性批判观”的概念,强调胆囊动脉和胆囊管应该当他们加入胆囊时可以确定[8]。简而言之,该方案建议在Calot三角区完成囊性结构的暂时划分,该三角由胆囊管,肝总管和胆囊动脉组成[8]。解剖炎症,纤维和脂肪组织,解剖Calot三角的结构,胆囊的颈部和身体分别从肝床切开,并且当重要结构变得可见时,关键的解剖结构将仅在切割时被切除。他们的身份确认[8]。
急性胆囊炎可能隐藏“漏斗状胆囊管”,导致外科医生错误地将胆总管或肝总管确定为胆囊管[9]。囊性结构的确定性鉴定是腹腔镜胆囊切除术成功的关键[2,8],急性胆囊炎的严重程度是解剖学误诊的重要危险因素[9]。除非确认这些关键的动脉和胆管结构,否则可能由于外科医生的错误假设而发生医源性手术错误[2,8]。从技术角度来看,腹腔镜胆囊切除术对于主要胆管树的外在压迫(例如Mirizzi综合征)的患者可能变得困难,例如,由于胆囊管或Hartmann囊中的胆结石阻塞导致肝总管阻塞的患者(Mirizzi综合症)。
本组案例系列介绍了7名患者,他们向作者的机构介绍了中重度急性胆囊炎,并使用已建立的安全方案的关键视图进行了腹腔镜胆囊切除术,并包括对该过程的直观描述,并讨论了技术方法和陷阱在这些情况下。
案例报告
根据赫尔辛基宣言,该案例系列和外科手术方法得到了Tenri医院的机构审查委员会的批准。参与本研究的患者提供书面知情同意书,授权使用和披露其匿名的健康信息和手术。在所有7例患者中,临床表明手术治疗[10]。所有外科手术都是根据日本肝胆胰外科学会2018年的东京指南进行的[11-13]。
提交了7名患者,他们接受了紧急腹腔镜胆囊切除术治疗中重度急性胆囊炎。记录临床和人口统计学数据,并表示为该病例系列中7名患者的平均值±标准差(SD)。平均年龄为63.0±13.0岁。有五男两女。临床诊断包括5例严重或坏疽性胆囊炎和2例中度炎症的急性胆囊炎。
使用安全协议的关键视图的腹腔镜胆囊切除术过程在图11-4)和附带的视频中进行了描述和说明。平均手术时间和平均手术失血量分别为71.6±17.2分钟和36.9±15.0毫升。完成安全方案关键视图的平均手术时间为54.0±17.4分钟。七个病例均未转为开放手术。足够的行走和正常饮食的平均术后持续时间分别为0.7±0.5天和1.0±0.6天。紧急腹腔镜胆囊切除术后患者平均出院时间为3.9±0.9天。在所有7例患者中,术后病程均顺利进行,根据Clavien-Dindo分类,术后并发症分类为≥GradeII [14]。接受腹腔镜胆囊切除术的7例患者均未发生胆道损伤,因为遵循安全方案的批判性观点[1]。

图1。
腹腔镜胆囊切除术成功的基本要点(视频1支持)。 (A)如果需要,可以进行三维成像研究,包括滴注胆管造影术。 (B)灵活的腹腔镜提供出色的多角度视图。首先放置操作员的上端口。然后,将第二端口放置在左侧部分,并且由助手将胆囊底部向上并且头部抬起。操作者的侧向端口(第三个端口)使用镊子尖端以Calot三角(胆囊管,肝总管和胆囊动脉)周围的适当程度放置(约90-120°)(如图所示)虚线箭头)。 (C)通过抽吸(蓝色箭头)减压肿胀的胆囊对于急性胆囊炎的腹腔镜手术是有利的。然后通过腹膜内缝合或通过体外结扎迅速关闭抽吸部位。 (D)炎症可导致出血和慢性渗血。带有吸力的纽扣形烧灼电极与软凝固系统一起使用是控制止血的有效工具。使用纽扣形电极的轻微旋转(实心红色箭头)按摩出血管或渗出组织(点缀红色箭头),并且通过抽吸(蓝色箭头)充分地进行凝固(黄色)。
AC - 急性胆囊炎; GB - 胆囊。由Tomohide Hori绘制的图式。

图2。
故意识别肝门和Rouviere沟(视频2支持)。 (A)通过助手的钳将胆囊底部抬高至上头,然后收回肝脏。伸展胆总管对于确保清晰的手术区域非常重要,如果需要,可将纱布置于肝肾窝(Morison's bag)中。从肝脏的圆韧带到胆囊的左侧以U形(虚线)描绘脂肪组织,因为该U形线的底部涉及共同的肝管。识别涉及肝总管的组织对于随后的胆囊管分离是重要的。 (B)Hartmann囊被横向和下方拉开以打开Calot三角的前左侧(胆囊管,肝总管和胆囊动脉)(红色箭头)。可解剖层应尽可能靠近胆囊和胆囊管(红线)。应保留胆囊管(LN#12c)的淋巴结。在此过程中,开销视图很有用。 (C)烧灼可能导致邻近结构的热坏死,如导管和/或血管周围组织,但可以小心地用于解剖Calot三角(胆囊管,肝总管和胆囊动脉)。使用L形钩电烙术技术具有优点,包括使用仅从一个端口同时切割和拉动组织,在切割组织前面具有安全区域。为了有效地执行L型钩电烙术技术,重要的是通过有限量的组织(红色箭头)定位钩子,在清晰视觉下将组织从下面的结构上抬起(蓝色箭头),并使用合适的电烙器电流。组织解剖和膜切割应从正确层的表观部位延伸,而不是从无法观察的侧面延伸。 (D)肝肾窝广泛扩张,Rouviere沟和Hartmann囊被证实。对Rouviere沟的初步认识非常重要。在胆囊颈或Hartmann囊的上部和内侧牵引下(红色箭头)进行右侧和向上视图。 Rouviere沟的脂肪裂隙总是涉及胆管,胆囊周围的可分解组织不应该跟随Rouviere沟,因为可能会发生胆道损伤。解剖线是在距离Rouviere沟(红线)足够远的位置对胆囊进行解剖,并且切除胆囊壁和Rouviere沟(红线)的脂肪裂是避免胆道损伤的重要因素。
该图和视频文件的摘要:内侧段的U形线的底部边缘必然涉及共同的肝管和肝门。可分解的层应尽可能靠近胆囊和胆囊管。可以使用钝性解剖和L形钩电烙术技术的组合。在向右和向上的视图中,应该认识到Rouviere沟。 Rouviere沟的胆囊壁和脂肪裂隙是分开的。
CA - 胆囊动脉; CBD - 胆总管; CD - 胆囊管;CHD - 肝总管; GB - 胆囊; IC - 漏斗状胆囊管。由Tomohide Hori绘制的图式。
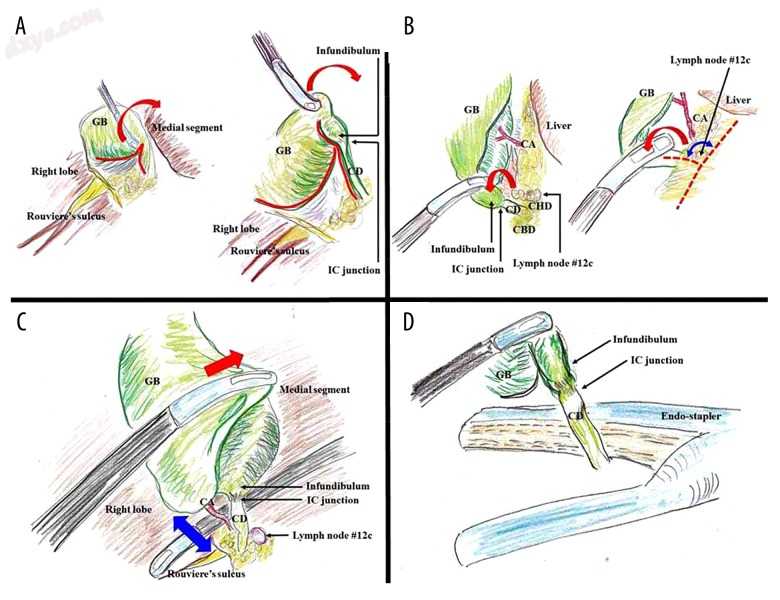
图3。
最大化胆囊管和肝总管的对齐(由视频3支持)。 (A)上视图是在胆囊颈或Hartmann囊的上部和内侧牵引下建立的(红色箭头)。可切除和可切除的层(红线)应尽可能靠近胆囊体,胆囊应遵循漏斗状胆囊管连接处的假定点。故意确认Hartmann囊的S形曲线(红线),漏斗,漏斗状胆囊管交界处和胆囊管是很重要的。由于胆囊的上部和内侧牵引力(红色箭头),漏斗状胆囊管结可以被确认为倒V形(红线)。漏斗状胆囊管连接通过胆囊管的较浅颜色识别。 (B)应将胆囊颈或Hartmann囊拉向横向和下方(红色箭头)以打开Calot三角的前侧和左侧(胆囊管,肝总管和胆囊动脉)。应该在胆囊管和肝总管(红色虚线和蓝色箭头)之间建立更宽的角度。这个更宽的角度(红色虚线和蓝色箭头)避免了由于胆囊管与肝总管的平行连接导致的胆道损伤。在此过程中,开销视图很有用。可解剖层应尽可能靠近胆囊和胆囊管,胆囊应遵循漏斗状胆囊管连接的假定点。 (C)在囊状结构后面形成部分窗口。从腹侧施加囊状结构后面的镊子,同时对胆囊颈或Hartmann囊施加上下内侧牵引力(红色箭头)。只有两个结构应该被确认进入胆囊(蓝色箭头)。 (D)漏斗状胆囊管结可以通过胆囊管的浅色识别。进入胆囊的结构被切断。然后在双剪或结扎后用剪刀切割胆囊管。腹腔镜Endo Stapler可用于切除扩张的胆囊管。应避免残留漏斗,并应根据漏斗状胆囊管交界处的识别,在胆囊管上进行手术切除残端。
该图和视频文件的摘要:在俯视图中,在胆囊管和肝总管之间形成更宽的角度以避免由于胆囊管和肝总管的平行连接导致的胆管损伤。 胆囊管和肝总管的最大对齐对于预防肝总管或胆总管损伤是重要的。 确认了Hartmann囊,胆囊漏斗,漏斗 - 胆囊管连接处和胆囊管的S形曲线。 漏斗状胆囊管结可以确认为倒V形。
CA - 胆囊动脉; CBD - 胆总管; CD - 胆囊管; CHD - 肝总管; GB,胆囊; IC - 漏斗状胆囊管。 由Tomohide Hori绘制的图式。
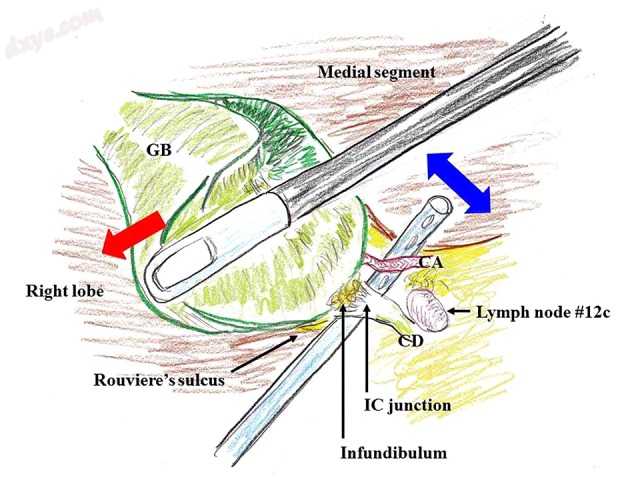
图4。
完全暴露关键安全视图(由视频4支持)。在严格观察安全性暴露时,胆囊体的一半到三分之二从肝床中移出。没有必要确认肝总管和胆总管。钝性解剖和L型钩电烙术技术的结合具有广泛的用途,可以实现关键的安全性。在确保暴露临界安全观之前,不应使用腹腔镜凝固剪或更强的密封装置,因为它们可以切割错误识别的结构。钳从助手的侧向端口施加在胆囊结构后面。从肝床上取下胆囊的体。只能观察到进入胆囊的两个囊状结构。
CA - 胆囊动脉; CBD - 胆总管; CD - 胆囊管;CHD - 肝总管; CVS - 关键的安全观; GB - 胆囊; IC - 漏斗状胆囊管; LCS - 腹腔镜凝固剪。由Tomohide Hori绘制的图式。
本案例系列中使用的手术方案,用于改善腹腔镜胆囊切除术后的患者预后,之前已详细记录[1]。基于作者的协议[1]。图11-4显示了可视化解释手术方案的模式,共同作者Tomohide Hori为该报告绘制了该模式。
简而言之,在该病例系列中进行的外科手术过程中的关键点可归纳如下。确定了肝门的U形线,并在该线的基部确定了肝总管,从而避免了肝总管和右前胆管的意外损伤。手术切除线靠近肝总管,胆总管和胆囊。使用足够的俯视图,胆囊管和肝总管之间的角度被广泛扩张,以防止由于隐藏或平行的胆囊管导致的意外胆道损伤。因此,在该方案中,应该最大化胆管树的组件的对齐以避免胆总管和肝总管的任何隆起。使用足够的低视图,确认了从Hartmann囊和胆囊漏斗到漏斗 - 胆囊管连接处的S形曲线,从而根据倒置的V-切开漏斗 - 胆囊管连接处和胆囊管。形状线。使用足够向右和向上的视图,应该有意识地识别Rouviere沟,以避免胆道损伤,特别是为了避免对胆总管和右后胆管的意外伤害。胆囊尽可能靠近胆囊壁进行钝性解剖,并将Rouviere沟的脂肪组织切除。胆囊从肝床完全钝化解剖。最后,所有进入胆囊的囊性结构都被“确切地”和“积极地”解剖,并且完成了腹腔镜胆囊切除术的安全方案的批判性观点(图11-4)。每个数字的相关视频都包含在支持信息中,因为应显示实际程序。
讨论
在中度至重度急性胆囊炎的情况下,炎症可导致可能模糊血管和胆管结构(包括胆囊动脉和胆囊管)的通常解剖位置或外观的变化。急性胆囊炎可发生“漏斗状胆囊管”或“隐性胆囊管综合征”,因为胆囊管可能被炎症隐藏,导致外科医生错误地将胆总管识别为胆囊管[9]。
此外,Hartman囊和胆囊颈可能出乎意料地位于肝总管下方。这些缺陷会误导外科医生认为胆总管或肝总管是胆囊管[9]。腹腔镜胆囊切除术中的模糊性报告,如“第二胆囊管”,“辅助导管”和“双肝总管”,证明了胆囊管误诊的方式[8]。作者永远不应该忘记,对于疑难病例的小切口胆囊切除术是一个可怕的想法[15],尽管胆囊管的残余被认为是允许的[1]。 “L-hook技术”已被证明具有实际应用[1,8]。重要的是使腹腔镜胆囊切除术的外科手术尽可能安全并且没有并发症,因为在这些并发症后可能需要的次全胆囊切除术可能是一个也有潜在并发症的困难手术[15]。
在腹腔镜胆囊切除术期间,技术经验,手术技巧和解剖学知识不一定能预防医源性胆道损伤。腹腔镜胆囊切除术中可能出现的解剖学假设是意外胆道损伤的主要原因[1,2,8]。
结论
7例患者接受了中重度急性胆囊炎并接受了腹腔镜胆囊切除术的病例系列,使用安全方案的临界观点,显示良好的术后结果,无手术并发症。即使在急性胆囊炎中,安全的腹腔镜胆囊切除术也应该是首要任务。作者希望这个案例系列的介绍,包括作者成功的腹腔镜胆囊切除术的手术方案的详细描述将为中度至重度急性胆囊炎患者提供益处。
参考:
Successful Laparoscopic Cholecystectomy in Moderate to Severe Acute Cholecystitis: Visual Explanation with Video File
1. Hori T, Oike F, Furuyama H, et al. Protocol for laparoscopic cholecystectomy: Is it rocket science? World J Gastroenterol. 2016;22:10287–303. [PMC free article] [PubMed] [Google Scholar]
2. Callery MP. Avoiding biliary injury during laparoscopic cholecystectomy: Technical considerations. Surg Endosc. 2006;20:1654–58. [PubMed] [Google Scholar]
3. Dubois F, Berthelot G, Levard H. Cholecystectomy by coelioscopy. Presse Med. 1989;18:980–82. [PubMed] [Google Scholar]
4. The Southern Surgeons Club A prospective analysis of 1518 laparoscopic cholecystectomies. N Engl J Med. 1991;324:1073–78. [PubMed] [Google Scholar]
5. Peters JH, Ellison EC, Innes JT, et al. Safety and efficacy of laparoscopic cholecystectomy. A prospective analysis of 100 initial patients. Ann Surg. 1991;213:3–12. [PMC free article] [PubMed] [Google Scholar]
6. Nagle A, Soper NJ. Laparpscopic cholecyctectomy and choledocholithotomy. In: Jarnagin WR, Belghiti J, Büchler MW, et al., editors. Blumgart’s surgery of the liver, biliary tract, and pancreas. 5th ed. Vol. 1. Philadelphia: Elsevier; 2012. pp. 511–31. [Google Scholar]
7. Blrunt LM. Laparoscopic cholecyctectomy. In: Cameron JL, Cameron AM, editors. Current surgical therapy. 11th ed. Philadelphia: Elsevier; 2014. pp. 1305–11. [Google Scholar]
8. Strasberg SM, Hertl M, Soper NJ. An analysis of the problem of biliary injury during laparoscopic cholecystectomy. J Am Coll Surg. 1995;180:101–25. [PubMed] [Google Scholar]
9. Strasberg SM, Eagon CJ, Drebin JA. The ‘hidden cystic duct’ syndrome and the infundibular technique of laparoscopic cholecystectomy – the danger of the false infundibulum. J Am Coll Surg. 2000;191:661–67. [PubMed] [Google Scholar]
10. Tokyo Guideline Revision Committee TG13 surgical management of acute cholecystitis. J Hepatobiliary Pancreat Sci. 2013;20:89–96. [PubMed] [Google Scholar]
11. Wakabayashi G, Iwashita Y, Hibi T, et al. Tokyo Guidelines 2018: surgical management of acute cholecystitis: Safe steps in laparoscopic cholecystectomy for acute cholecystitis (with videos) J Hepatobiliary Pancreat Sci. 2018;25:73–86. [PubMed] [Google Scholar]
12. Mayumi T, Okamoto K, Takada T, et al. Tokyo Guidelines 2018: Management bundles for acute cholangitis and cholecystitis. J Hepatobiliary Pancreat Sci. 2018;25:96–100. [PubMed] [Google Scholar]
13. Yokoe M, Hata J, Takada T, et al. Tokyo Guidelines 2018: Diagnostic criteria and severity grading of acute cholecystitis (with videos) J Hepatobiliary Pancreat Sci. 2018;25:41–54. [PubMed] [Google Scholar]
14. Clavien PA, Barkun J, de Oliveira ML, et al. The Clavien-Dindo classification of surgical complications: Five-year experience. Ann Surg. 2009;250:187–96. [PubMed] [Google Scholar]
15. Segal MS, Huynh RH, Wright GO. Case report: Modified laparoscopic subtotal cholecystectomy: An alternative approach to the “difficult gallbladder” Am J Case Rep. 2017;18:186–89. [PMC free article] [PubMed] [Google Scholar] |


