马上注册,结交更多好友,享用更多功能,让你轻松玩转社区。
您需要 登录 才可以下载或查看,没有账号?注册
×
学习目标
•了解不同影像学方式在小肠疾病中的作用
•了解紧急情况下最常见的CT表现,包括小肠梗阻和缺血
•根据不同的疾病表型,了解克罗恩病诊断中的相关CT和MR结果
•了解非甾体类抗炎药(NSAID)引起的小肠损伤
•了解乳糜泻的影像学表现
•学习如何在不同的小肠肿瘤中进行鉴别诊断
12.1技术(US,CTE,MRE)
超声检查(US),磁共振(MR)和计算机断层扫描(CT)在评估小肠疾病中具有互补作用。
对于患有已知或疑似的相关疾病的患者,尤其是与口服(SICUS)和静脉注射(CEUS)造影剂联合使用,US是一种强有力的肠道评估工具。它通常是未确诊的腹痛患者使用的第一种成像方式。应使用曲线探针(3.5-5 MHz)在所有四个四极杆中进行US最初的肠道评估。目的是确定炎症的增厚的肠和/或辅助发现(液体收集,淋巴结病)。更高频率的探头(7-12 MHz)可以提供更好的肠壁层和周围组织的分辨率,并可以用于评估疑似肠道疾病的区域。彩色多普勒US提供有关壁血管的额外信息。
小肠的CT和MR评估需要管腔扩张,可通过鼻空肠插管(CT / MR肠溶,CTE)或口服(CT / MR肠造影,MRE)后的液体给药实现。在炎症性肠病的情况下,由于与肠溶相比较少的侵入性和类似的诊断准确性,肠镜应该是优选的。通常对于平均大小的成人,剂量为约1500-2000mL的肠内造影剂,在CT扫描之前约60分钟开始分成三个等分试样以减少患者的不适。痉挛剂应在检查前立即静脉内给药,以尽量减少运动伪影。必须静脉注射造影剂以描绘壁画增强模式。
MR成像优于计算机断层扫描(CT)的优点包括高对比度分辨率,缺乏辐射曝光,以及使用具有更好安全性的静脉造影剂。 MRE还允许动态评估小肠蠕动和管腔狭窄的扩张性,提供功能信息。
MR成像的局限性包括检查质量的成本和可变性(与患者合作和屏气能力有关),并且其在紧急情况下的作用仍然有限。
12.2正常解剖学
小肠的平均长度为6米(范围在3到10米之间),包括十二指肠,空肠(近端)和回肠(远端)。它附着在后腹壁上,认为由腹膜双折叠形成的肠系膜。它的根从L2的左侧延伸到右侧骶髂关节,长15厘米。
十二指肠是小肠的第一个和最短的部分(20-30厘米)并且在十二指肠空肠弯曲处继续进入空肠,通过Treitz韧带固定到腹膜后。空肠占据左上腹部,约占小肠的三分之一。空肠中典型的形态学发现之一是圆形粘膜褶皱,称为瓣膜瓣膜或半月襞,比回肠更突出,在MRE或CTE期间容易描绘。回肠占据腹部的中央和右下部,回盲瓣将小肠与大肠分开。
在评估小肠时应考虑两个主要的正常解剖学方面:壁厚和口径。空肠和回肠腔的正常口径,在没有解痉剂的情况下,必须<30 mm,壁厚<3 mm。
12.3病理学
12.3.1紧急情况
US通常是第一种未确诊腹痛的成像方法。然而,CT被认为是黄金标准,提供更全面的紧急情况评估。 CT可以很容易地检测到小肠梗阻(SBO),肠出血和缺血。
SBO仍然是发病率和死亡率的重要原因。在所有SBO中,粘连,疝气和恶性肿瘤占80%以上。放射科医师的任务是确定其部位,原因以及是否存在并发症,例如缺血或穿孔。 SBO的标志是在远端肠道减压的梗阻部位近端扩张小肠(> 3 cm)。可以识别空气 - 液体水平和珠串(流体填充的肠​​环,其中少量残留的气体被捕获在瓣膜连接体之间的褶皱中)。在高级阻塞中,小肠内容物与气体的停滞和混合产生所谓的“小肠粪便”征,其外观类似于结肠中的粪便(图12.1)。
肠系膜缺血的三个主要原因是动脉闭塞,静脉闭塞和心输出量不足或血容量不足。与缺血性肠相关的CT发现包括伴有增厚的肠,肠系膜水肿和肠袢附近的液体,肠壁增强异常减少,以及肠系膜静脉或门静脉中伴有或不伴有气体的气肿。
胃肠道出血有许多可能的原因,包括溃疡,血管畸形和肿瘤。观察到多相CTE的活动性小肠出血是肠腔内对比材料的逐渐积累。
12.3.2炎症
12.3.2.1克罗恩病(CD)
小肠最常见的炎症性疾病之一是克罗恩病(CD),其可涉及从口腔到肛门的整个胃肠道,最常见地影响回盲区(约50%的病例),其次是回肠( 30%)和结肠(20%)。初次出现时,20%的CD患者存在肛周疾病。 CD表现为肠壁透壁性炎症,内窥镜下深部溃疡,肉芽肿和组织学上的局灶性隐窝不规则的跳跃性病变。
进行CTE或MRE小肠的横断面成像,以确定炎症的存在,长度和严重程度,以及识别并发症,如瘘管,脓肿和阻塞。 CTE和MRE在诊断CD方面具有相似的性能。 CT比MR具有更广泛的可用性和更少的时间,但是MR可以避免随着时间推移而发生的辐射暴露。
CD表型包括静止,活动性炎症,狭窄和穿透。由于CD的慢性和复发性质,这些表型通常共存(图12.2a)。放射科医师的主要责任是沟通是否有活动性炎症的迹象,如壁画增强,周围炎症,肠壁增厚/水肿,扩张的直肠血管,溃疡和扩散受限。由于这些发现是非特异性的,并且可以在各种其他疾病过程中看到,因此肠壁受累的模式可能是有帮助的。不对称的肠壁受累主要是优先考虑肠壁的肠系膜侧是一种特异于CD而不是其他疾病过程的模式。
CD的慢性变化包括肠壁纤维化,狭窄,阻塞和慢性肠系膜静脉阻塞。 因此,除了识别可能导致药物治疗的活动性炎症的迹象之外,放射科医师还必须报告可能导致外科手术干预的发现,例如上游肠扩张> 3 cm的狭窄,瘘管,坦率穿孔和脓肿。
12.3.2.2 NSAID肠病
非甾体类抗炎药(NSAID)可引起小肠损伤,主要是通过直接粘膜损伤,导致溃疡,最终出现特征性的周围狭窄/膈肌。 临床上,患者可出现不明原因的胃肠道出血,缺铁性贫血,腹痛和肠梗阻。 用于检测NSAID肠病的金标准是胶囊内窥镜检查和球囊肠镜检查。 治疗包括内镜扩张,严格成形术或切除术。

图12.1一名患有SBO的55岁男性,由先前剖腹手术后的粘连带引起。对比增强的冠状CT重建显示扩张的充满液体的小肠(箭头a)与减压的远端小肠(箭头)一致阻塞。腹部液体在上腹部和下腹部的轴向图像(b和c中的箭头)中被识别。障碍点(d中的箭头)在过渡点处确定,紧邻扩张的肠段下方,充满混有颗粒物质的气泡(c中的星号)(粪便征)
在CTE,MRE和钡检查中检测这些限制可能具有挑战性,因为它们通常是短片段和网状(图12.2b),而不是CD中观察到的纵向狭窄。与CD不同,肠壁受累通常是圆周的,并且不喜欢末端回肠。这些狭窄通常是多灶性的,并且取决于活动性炎症的存在,可能或可能不存在肠增厚和增加的壁画增强。在没有增加壁画增强和上游肠扩张的情况下,小肠隔膜可能难以区别于蠕动收缩或不足。在这些情况下,多相成像和优化的肠扩张是有用的。
由于辐射,CD,氯化钾片和嗜酸性胃肠炎,在成像时可以模拟NSAID肠病的诊断是严格的。临床病史,肠道位置和其他相关的放射学特征可以缩小诊断范围。例如,瘘管或脂肪沉积将有利于CD或盆腔小肠袢的受累仅有利于具有该临床病史的患者的放射性损伤。
123.2.3乳糜泻
乳糜泻是一种由麸质摄入引起的炎症性小肠疾病,通常导致腹泻的主要症状,但可以是无症状的,并通过筛选抗组织转谷氨酰胺酶的抗体来检测。

图12.2炎症性肠病。 (a)克罗恩病显示复杂的肠瘘,包括回肠末端(箭头),所涉及的肠袢的活动性炎症和小肠扩张的狭窄。 (b)具有多个网状狭窄(箭头)和小肠扩张的NSAID肠病。 (c)腹腔疾病伴空肠褶皱减少(箭头),回肠褶皱增加(箭头)和肠系膜上静脉血栓形成(虚线箭头)
通过活组织检查证实诊断,其显示上皮内淋巴细胞,隐窝增生和绒毛萎缩。一组患者可能具有持续的症状,即使面筋避免导致诊断为难治性乳糜泻(RCD)。 2型RCD与肠病相关的T细胞淋巴瘤(EATL)相关,导致更高的死亡率。
在横断面成像和钡检查中乳糜泻的成像特征包括逆转空肠 - 回肠褶皱模式(空肠褶皱减少和回肠褶皱增加)(图12.2c),肠套叠,扩张小肠和肠淋巴瘤。 CT / MR的其他相关发现是肠系膜/腹膜后腺病和脾功能亢进。在CD中看到的活动性炎症的发现也可以与乳糜泻一起出现,包括壁增强,肠壁增厚和扩张的直肠血管。
12.3.3小肠肿瘤
小肠肿瘤占所有胃肠道肿瘤的3-6%,占所有胃肠道恶性肿瘤的1-3%。最常见的亚型是腺癌(30-45%),神经内分泌肿瘤(20-40%),淋巴瘤(10-20%)和肉瘤(10-15%)(图12.3)。尽管死亡率稳定且5年生存率有所提高,但小肠肿瘤的发病率一直在上升,原因不明。
腺癌(ACA)是小肠最常见的原发性恶性肿瘤,遵循腺瘤 - 癌序列并且通常出现在近端小肠中。 ACA的风险因素包括与慢性炎症相关的病症,例如CD,乳糜泻,回肠造口术或十二指肠/空肠旁路手术,以及诸如Peutz-Jeghers和家族性息肉病等综合征。在成像时,ACA通常具有与肠梗阻和腺病相关的苹果核外观。如果它是管腔内息肉样肿块,则可能导致肠套叠。它通常比淋巴瘤增强,但与类癌和GI间质瘤相比,更不可取。
类癌神经内分泌肿瘤(NET)是第二常见的原发性小肠恶性肿瘤。与ACA不同,NET最常出现在回肠中,在15-35%的病例和血管中是多灶性的。这些肿瘤通常转移到肠系膜淋巴结,导致经典的钙化肠系膜肿块伴有促纤维化反应,束缚和阻塞相邻肠环,并引起血管充血。使用68Gallium Dotatate或Indium -111 octreotide,生长抑素类似物的核研究可用于检测原发性肿瘤以及转移性疾病。
淋巴瘤是第三常见的小肠恶性肿瘤,可以是主要部位或继发受累部位。回肠末端是最常见的位置,因为它具有最多的淋巴组织。大多数病例是非霍奇金B细胞淋巴瘤,尽管T细胞淋巴瘤在乳糜泻中更常见并且发生在空肠中。在成像时,淋巴瘤可以有各种各样的表现,从粘膜结节到周围肠壁增厚,动脉瘤扩张到大的外中心肿块。
GI间质肿瘤起源于Cajal的间质细胞,即胃肠道中的肠起搏细胞。 它们是由酪氨酸激酶生长因子受体KIT的突变引发的,它可以使细胞生长和异常分裂。 因此,它们可以通过酪氨酸激酶抑制剂如甲磺酸伊马替尼治疗。 这些肿瘤可以具有多种成像外观,呈现为均匀的血管增强小肠质量,从而导致大的低增生性外生空洞肿块。 与ACA和NET不同,它们通常很大,因为它们通常不会导致肠梗阻。 手术切除通常是治疗的选择。 如果不是通过手术切除或预防复发/转移,则使用酪氨酸激酶抑制剂的靶向疗法。 PET / CT可用于评估治疗反应,因为单独的尺寸标准可能低估了反应。
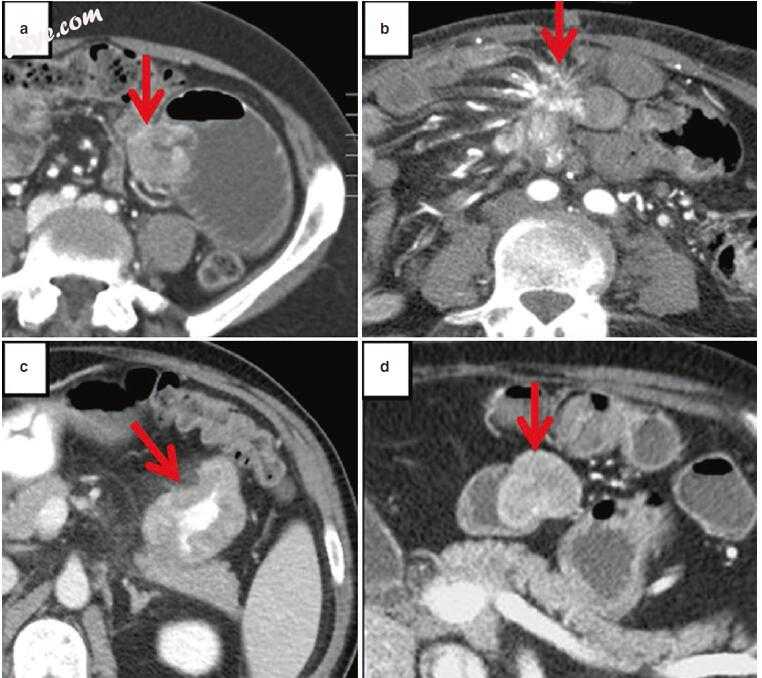
图12.3 CT上的小肠肿瘤。 (a)腺癌(箭头)轻度增强和相关的小肠梗阻。 (b)具有肠系膜肿块,相关肠梗阻,促纤维增生反应和血管充血的类癌(箭头)。 (c)空肠淋巴瘤(箭头),肠壁增厚并保持管腔(动脉瘤扩张)。 (d)GI间质瘤(箭头)具有典型的分叶状,均匀的血管外观而没有肠梗阻
12.4结束语
诊断成像,特别是横断面模式(US,CT和MR)在小肠疾病的诊断和管理中具有关键和补充作用。放射科医师应该了解每个影像学检查的优缺点,以便选择最佳选择,考虑到特定的小肠疾病和患者的特征(年龄,性别,临床状态)。对于涉及小肠的不同实体的深入了解对于达到正确的诊断并为患者管理提供必要的信息也是至关重要的。
带回家的消息
•当口径<30 mm且壁厚<3 mm时,小肠圈被认为是正常的。
•对于患有已知或疑似肠道相关疾病的患者,尤其是与口服和/或静脉注射造影剂相结合的患者,US是一种强有力的诊断测试。
•CT是紧急情况下的选择成像模式(即小肠闭塞,缺血,在某些情况下,出血)。
•MR是炎症性肠病(IBD)的首选成像方式,因为多参数方法,肠运动评估和缺乏辐射暴露。
•在IBD中,进行横断面成像以确定炎症的存在,长度和严重程度,以及评估瘘管,脓肿和阻塞等并发症。
•横断面成像和钡剂检查中乳糜泻的影像学特征包括逆转空肠褶皱模式(空肠褶皱减少和回肠褶皱增加),肠套叠,扩张小肠和肠淋巴瘤。
•小肠肿瘤占所有胃肠道肿瘤的3-6%,占所有胃肠道恶性肿瘤的1-3%;按频率顺序,它们是腺癌(30-45%),神经内分泌肿瘤(20-40%),淋巴瘤(10-20%)和肉瘤(10-15%)。
参考:Diseases of the Abdomen and Pelvis 2018-2021 Diagnostic Imaging - IDKD Book |


